Rak (bolezen)
| Rak | |
|---|---|
| Specialnost | onkologija |
| Klasifikacija in zunanji viri | |
| DiseasesDB | 28843 |
| MedlinePlus | 001289 |
| MeSH | D009369 |
Rák (starogrško καρκίνος, latinizirano: karkinos, dob. 'rak') je razred bolezni, za katere je značilna nenadzorovana celična delitev in sposobnost teh celic, da napadejo druga tkiva, bodisi tako, da se neposredno vrastejo v sosednje tkivo (»invazija«) ali pa z migracijo rakastih celic na oddaljena mesta (»zasevanje«). Ta nenadzorovana delitev celic je posledica poškodbe DNK oziroma mutacije nekaterih vitalnih genov, ki med drugim nadzorujejo delitev celic. Ena ali več takih mutacij, ki so lahko bodisi pridobljene bodisi podedovane, lahko privedejo do nenadzorovane delitve celic in tvorbe tumorja. Rak ni nujno le posledica podedavane ali pridobljene mutacije v telesu, ampak se lahko pri nekaterih živalskih vrstah, kot sta domači pes in tasmanski vrag, rakave celice prenesejo v telo tudi iz drugega organizma. To se dogaja le pri živalskih vrstah, katerih predstavniki imajo med seboj dovolj sorodno DNK, da organizem rakavih celic ne prepozna kot vsiljivca.[1] Tumor (beseda izhaja iz latinščine, ker pomeni oteklino oz. zadebelitev) označuje katerokoli nenormalno maso tkiva, je pa lahko maligen (rakotvoren) ali benigen (nerakotvoren). Le maligni tumorji imajo sposobnost širjenja v sosednja tkiva in tvorjenja metastaz.
Rak lahko povzroči številne različne simptome, odvisno od mesta in značaja malignega tkiva in od tega, ali je prišlo do metastaz. Dokončna diagnoza navadno zahteva mikroskopsko preiskavo tkiva, pridobljenega z biopsijo. Ko je diagnosticiran, se rak navadno zdravi s kirurškim posegom, kemoterapijo ali obsevanjem, v zadnjem času pa tudi z biološkimi zdravili. Medicinska specializacija, ki se ukvarja z rakom, se imenuje onkologija. Predpono onko- uporabljamo tudi za druge pojme, povezane z rakom.
Če se ne zdravi, večina rakastih obolenj sčasoma privede do smrti; rak je eden vodilnih vzrokov smrtnosti v razvitih državah.[2] Večino rakastih obolenj se lahko zdravijo, številne tudi pozdravijo, posebej če se zdravljenje začne dovolj zgodaj. Številne oblike rakastih obolenj so povezane z dejavniki okolja, ki se jim je mogoče ogniti. Na drugem mestu med dejavniki okolja, ki ima med za posledico rakasta, obolenja je kajenje (glej vpliv kajenja tobaka na zdravje).
Dejavniki okolja, ki vplivajo na povečano obolelost z rakom, so predvsem: nezdrava prehrana, stres in premalo gibanja. Zdrava prehrana naj vsebuje veliko sadja in zelenjave, hrane bogate z vlakninami (kar je pomembno predvsem za preventivo raka na debelem črevu, ki je v zadnjem času zelo v porastu), ter malo maščob in sladkorjev. Stres zelo vpliva na človeško telo, zato se mu je potrebno čim bolj izogibati oz. se ga naučiti obvladovati (avtosugestija, meditacija, joga). Dovolj gibanja in dobra fizična kondicija zelo pripomoreta k zmanjšanju verjetnosti obolelosti. Poleg dejavnikov okolja pa je zelo pomembna genska obremenjenost s to boleznijo (t. i. družinska anamneza), zato morajo potomci obolelih ljudi še posebej paziti na dejavnike okolja in pravočasno opravljati preventivne preglede pri zdravniku.
Etimologija[uredi | uredi kodo]
Termin "rak" izhaja izhaja iz grške besede karkinos (angleško cancer). Najverjetneje je besedo prvi uporabil Hipokrat,[3] grški antični zdravnik, ki je med zdravljenjem naletel na številne primere rakastih tvorb, ki so ga zaradi številnih žil spominjale na klešče raka.[4][5]
Zgodovina[uredi | uredi kodo]
Stari Egipt in antika[uredi | uredi kodo]
Najstarejši dokumentirani primeri rakastih obolenj segajo v čas Starega Egipta, med letoma 3000 in 1500 pr. n. št. Primeri so bili zapisani na številnih papirusih, med katerimi sta najbolj znana »Edwin Smith« in »George Ebers«, ki vsebujeta poglobljene zapise o tumorjih in ulceracijah dojk. Kljub temu se znanstveniki strinjajo, da bolezen verjetno obstaja že od samega pojava človeka, kar med drugim dokazuje odkritje ostankov malignega tumorja (verjetno Burkitovega limfoma) v fosilnih ostankih človečnjaka[6] iz poznega terciarja ali zgodnjega kvartarja, ki ga je leta 1932 odkril kenijski arheolog Louis Leakey. Najstarejši primerek človeškega tumorja izvira iz železne dobe iz lobanje ženskega osebka, sledi malignega melanoma pa naj bi odkrili tudi v mumificiranih truplih Egipčanov in Inkov, starih več tisoč let.[4]
Zdravljenje je bilo dolga obdobja omejeno na verske obrede in uporabo naravnanih sestavin, čeprav so zdravniki v Starem Egiptu priporočali izžiganje (kavterizacijo) rakastih tvorb. Poleg tega so znali razlikovati med benignim in malignim tipom tumorja.[4] V času Konstantinopla je bila splošno sprejeta teorija, da povzroča raka prevelika količina »črnega žolča«.[4]
Renesansa[uredi | uredi kodo]
Šele v času renesanse so rak začeli zdraviti klinično, najpogosteje s kremami, ki so vsebovale arzen, vendar se je teorija o črnem žolču obdržala do 16. stoletja, dokler je ni ovrgel Gaspare Asseli, italijanski zdravnik, z odkritjem limfnega sistema. Domneval je, da so glavni vzrok za nastanek raka nepravilnosti v limfnem sistemu. Francoski zdravnik Claude Gendron je predlagal teorijo, po kateri se rak pojavi kot trda, rastoča masa, ki se je ne da pozdraviti z zdravili, zaradi česar mora biti kirurško odstranjena "z vsemi svojimi filamenti". Podobnega mnenja je bil njegov sodobnik v 18. stoletju John Hunter, škotski kirurg.[4]
18. stoletje in moderna doba[uredi | uredi kodo]
Začetke eksperimentalne onkologije predstavlja delo dveh francoskih zdravnikov, Jean Astruca in Claude Bernarda, ki je predstavljalo temelj za poznejše diagnoze in zdravljenje, prvo avtopsijo žrtve raka pa je opravil leta 1761 Giovanni Morgani.[4] Odkritje anestezije, Leeuwenhoekove izboljšave mikroskopa in Virchowove patološke raziskave rakastih tkiv so pripomogle k boljši diagnozi in kirurškem odstranjevanju. Kljub vsemu pa je število rakastih obolenj znatno naraslo šele v 20. stoletju; do takrat so bile glavni vzrok za smrt nalezljive bolezni, kot so bakterijske pljučnice in tuberkoloza.[7] Leta 1911 je Francis Peyton Rous odkril virus, ki povzroča raka, pozneje pa je bilo odkritih še veliko kemičnih in fizikalnih karcinogenov. Pozneje v 20. stoletju so raziskave raka pripomogle k razumevanju mehanizmov celične delitve in diferenciacije.
Klasifikacija[uredi | uredi kodo]

V patologiji raka je osnovna in najpomembnejša delitev na benigni tumor in maligni tumor (malignom). Benigni tumor (iz latinščine benignus, blagi) ali primarni tumor ne kaže niti morfoloških niti kliničnih znakov invazivnega vraščanja v sosednja tkiva ali zasevkov (metastaz), kar torej pomeni, da je omejen le na izvornem mestu nastanka. Maligni tumor (iz latinščine malignus, slabi oz. zloben) ima sposobnost invazivnega vraščanja v sosednja tkiva ali razširjanja preko obtočil in/ali mezgovnega (limfnega) sistema v oddaljena tkiva, kjer tvori metastaze oziroma sekundarne tumorje. Zaradi slednjega predstavljajo maligni tumorji veliko večjo nevarnost kot benigni, ki se lahko v celoti odstranijo s kirurškim posegom. Le maligni tumor pravilno imenujemo tudi rak.
Tako benigni kot maligni tip se dalje razvršča glede na tip celic, iz katerih nastanejo. Tako ločujemo:
- karcinome – izvirajo iz epitelnih celic, predstavljajo pa največjo skupino (90 % vseh tumorjev) in so malignega tipa;
- sarkome – izvirajo iz celic mišičnega, kostnega, hrustančnega in vezivnega tkiva in so redki pri človeku;
- levkemije in limfome – izvirajo iz krvnih celic ali celic kostnega mozga in predstavljajo 7 % vseh tumorjev;
- tumorje zarodnih celic – izvirajo iz totipotentnih celic;
- blastične tumorje ali blastome – večinoma maligni tumorji, ki so podobni nezrelemu ali embrionalnemu tkivo, običajno pa so prisotni pri otrocih.
Nadaljnjo razvrščanje temelji na prizadetem organu. Tako npr. pri karcinomih ločujemo pljučni rak, rak dojk, rak na požiralniku idr. Tako pri moških kot tudi ženskah povzroča trenutno največ smrti pljučni rak. Na drugem mestu je pri moških rak na prostati, pri ženskah pa rak na dojki. Incidenca rakastih obolenj je večja pri moških.[8]
Maligne tumorje običajno poimenujemo tako, da kot koren besede nastopa latinsko ali grško ime prizadetega organa, v priponi pa -karcinom, -sarkom ali -blastom; primer tega je rak na jetrih oz. hepatokarcinom. Pri benignih tumorjih nastopa kot pripona -om, npr. hepatocelularni adenom, vendar pa se redkeje uporablja tudi za maligne tumorje, kot sta melanom (rak melaninskih celic) in seminom (rak testisa).
Kancerogeneza[uredi | uredi kodo]
V normalnem človeškem telesu skozi življenje poteče več tisoč bilijonov celičnih delitev, zato je verjetno, da pri kopiranju dednega material lahko pride do spontanih mutacij. V vsaki celici obstaja nadzorni oziroma kontrolni sistem celičnega cikla, ki je odgovoren za pravilno kopiranje dednega materiala, raznih organelov in makromolekul, razporeditev kopiranih materialov in delitev v hčerinske celice. V primeru poškodbe DNK, nedokončanih znotrajceličnih procesov in neugodnega zunajceličnega okolja kontrolni sistem zaustavi proces kopiranja ali delitve in tako celici omogoči dovolj časa, da popravi kakršnokoli napako. V primeru da napake sistem ne uspe zaznati in jo odpraviti, lahko celica sproži programirano celično smrt (apoptoza), obstajajo pa tudi drugi varnostni mehanizmi.
Kljub učinkovitemu nadzornem sistemu, ki odpravi mutacije, pa lahko pride do situacije, ko mutirana celica uide sistemu. Za preživetje celica potrebuje selektivno prednost pred normalnimi celicami, ki jo pridobi preko progresivnega kopičenja mutacij skozi vrsto uspešnih delitev. Pri tem pride do naravnega izbora, tj. iz generacije v generacijo postajajo pogostejše tiste dedne lastnosti celic, ki jim dajejo večjo možnost za preživetje in razmnoževanje, zaradi česar se začnejo mutirane celice razmnoževati na škodo normalnih celic. K mutacijam bistveno prispevajo karcinogeni, periodične poškodbe in za celice neugodno okolje (npr. hipoksija).
Mehanizmi nastanka in razvoja[uredi | uredi kodo]
Kancerogenezo lahko v grobem razdelimo v tri stopnje:[9]
- Iniciacija - med podvojevanjem DNK se kopičijo mutacije, katerih posledica nenadzorovano izražanje proto-onkogenov in/ali inaktivacija tumor-supresorskih, spremeni pa se tudi stopnja metilacije teh genov, in sicer se na promotorskih regija pri proto-onkogenih zmanjša stopnja metilacije, pri tumor-supresorskih genih pa se poveča;
- Promocija - podvojujejo se celice z mutacijami, s čimer se kopičijo nove mutacije, katerih število raste sorazmerno s številom celičnih delitev;
- Progresija - izrazijo se maligne lastnosti: tvori se tumorsko krvožilje (vaskularna faza), le to pa privede do močnejšega protitumorskega odgovora zaradi vdora celic imunskega sistema ter metastaziranje.
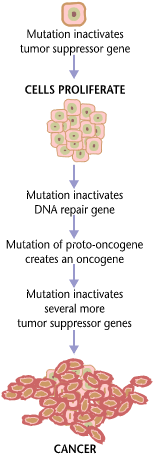
Različne vrste tumorjev (novotvorb) zahtevajo različne kombinacije lastnosti za razvoj, kljub temu pa imajo vse tumorske celice nekaj skupnih lastnosti:
- intenzivne delitve (neoplazija) – celice imajo zaradi mutacij komponent v celični signalizaciji zmanjšano odvisnost ali popolno neodvisnost od rastnih faktorjev za rast, preživetje in delitev, v nekaterih primerih pa celice same proizvajajo rastne faktorje in s tem stimulirajo lastne delitve, kar imenujemo avtokrina rastna stimulacija;
- genetska nestabilnost – kopičenje mutacij, ki ovirajo točno podvajanje dednega materiala, popravljanja napak ter sprememb na nivoju kromosomov (npr. prelomi);
- neodvisnost od kontaktne inhibicije – tumorske celice so neodvisne od kontaktne inhibicije, kar pomeni, da migracija in proliferacija celic ni preprečena kljub tvorbi stikov s sosednjimi celicami;
- »nesmrtnost« - zaradi reaktivacije telomeraz lahko poteče neomejeno število delitev, saj se telomeraze konstantno vzdržujejo dolžino telomernih regij na koncih kromosomov;
- odpornost proti apoptozi – zaradi mutacij komponent kontrolnih točk celičnega cikla proces programirane celične smrti kljub napakam ne poteče;
- angiogeneza – celice spodbujajo rast krvnih žil, s čimer omogočijo dovod hrane in kisika (O2), odvod ogljikovega dioksida (CO2) in presnovkov (metabolitov) ter metastaziranje;
- manjša adhezivnost – rakaste celice so nenormalno invazivne, v veliki meri zaradi nepravilnosti v stičnih proteinih pri stikih celica-zunajcelični matriks in celica-celica, kot je npr. izguba kadherina E pri medceličnih stikih epitelijskih celic, poleg tega pa te nepravilnosti prispevajo k spremembam citoskeleta in s tem oblike celic, zaradi česar so tumorske celice velikokrat bolj okrogle kot pa normalne celice;
- izločanje proteaz – k invazivnosti prispeva tudi izločanje proteaz, ki razgrajujejo proteine v medceličnini, kar torej omogoči prodiranje v sosednja tkiva;
- razsevanje (metastaziranje) – rakaste celice lahko večkrat vdrejo v tuja tkiva in se delijo.
Iz mehanizmov je torej razvidno, da za nastanek raka ne zadostuje samo en mutacija, temveč več različnih mutacij. Dokaz za to so tudi epidemiološke študije incidence raka v odvisnosti od starosti, kjer incidenca eksponentno narašča v odvisnosti od starosti,[10] kar sovpada z dejstvom, da se s starostjo kopičijo mutacije v organizmu.
Večina rakastih obolenj izhaja iz ene nenormalne celice, saj imajo vse tumorske celice identično mutacijo na določenih mestih. Pri kronični mielogeni levkemiji (CML) imajo npr. vse celice specifično okvaro na 22. kromosomu, imenovanem Filadelfijski kromosom, ki nastane zaradi translokacije 22. kromosoma z 9. kromosomom. Dokaz za to so tudi testi za izražanje X-vezanega markerskega gena pri ženski, pri katerem se v primeru tumorja pokaže, da imajo vse celice inaktiviran enaki X kromosom (Barrovo telo). To je v nasprotju z normalnimi celicami, kjer so v populaciji celic mešano inaktivirana očetov ali materin X kromosom. V tem kontekstu se lahko rak obravnava kot klonsko bolezen, saj je novotvorba sestavljena iz skupine genetsko enakih celic, nastalih iz ene celice z nespolnim razmnoževanjem.
Rakasta obolenja navadno nastanejo sporadično, saj so za nastanek odgovorne somatične mutacije. Obstaja pa majhno število obolenj, za katere se lahko podeduje predispozicija za nastanek zaradi mutacij tumor-supresorskih genov. Tako lahko osebek podeduje okvarjeni alel od enega starša, zaradi česar se poveča možnost za nastanek obolenja, saj je dedovanje za takšne tovrstne gene recesivno in je potrebna le še mutacija na drugem, normalnem alelu za izražanje bolezni. Najbolj znani primeri tega so dedovanja BRCA1 in BRCA2 genov, katerih okvare povzročajo raka na dojki in jajčnikih ter Rb gena, kar povzroča retinoblastom pri otrocih. Tovrsten mehanizem nastanka raka je pred obdobjem molekularne genetike na podlagi obravnave bolnikov z retinoblastomom predpostavil Alfred Knudsen, zato se mehanizem imenuje Knudsenova hipoteza ali hipoteza dveh zadetkov.[11]
Proto-onkogeni in onkogeni[uredi | uredi kodo]
Za nastanek raka so zelo pomembni proto-onkogeni, tj. regulacijski geni, ki so vključeni v nadzor celične delitve (proliferacije), rasti, diferenciacije in preživetja. Mutacije proto-onkogenov vodijo v nastanek onkogenov, tj. genov, ki lahko sprožijo nastanek rakave celice in so dominantne oziroma za izražanje bolezni je potrebna le mutacija na enem od alelov.
Za samo razumevanje obolenja so sprva bili pomembni retrovirusni onkogeni. Raziskave so sprva pokazale, da pri okužbi (infekciji) celic z virusoma Rousovega sarkoma (RSV) in ALV pride do replikacije virusa, vendar v nasprotju z ALV le RSV sproži tudi rakasto transformacijo okuženih celic, zaradi česar je bilo domnevano, da mora obstajati gen ali skupina genov, ki ni potrebna za virusno replikacijo, pač pa za rakasto transformacijo. Nadaljnjje raziskave so hipotezo potrdile, saj mutanti RSV brez specifičnega gena src (angl. iz sarcoma) ne povzročijo te transformacije.[12] Pozneje je bilo odkritih več kot 40 različnih retrovirusnih onkogenov, med katerimi so bolj znani:
| Retrovirusni onkogen | Virus | Izvorna žival |
|---|---|---|
| abl | virus Abelsonove levkemije | miš |
| akt | AKT8 | miš |
| jun | virus Avianovega sarkoma-17 | domača kokoš |
| raf | 3611 murinski sarkom | miš |
| rasH | virus Harveyevega sarkoma | podgana |
| sis | virus Simianovega sarkoma | opica |
| src | virus Rousovega sarkoma | domača kokoš |
Izvor retrovirusnih onkogenov je bil pojasnjen ob izolaciji abl onkogena. Okoli 150 miši je bilo okuženih virusom MuLV, ki je med drugim vseboval gag, pol in env gene, potrebne za replikacijo, pri čemer se je pri eni miši razvil limfom. Pri izolaciji virusnega genoma iz rakastih celic je bil odkriti onkogen abl, ki je deloma ali v celoti nadomeščal gene za virusno replikacijo, kar pomeni, da abl verjetno izvira iz gostiteljevega genoma oziroma je abl verjetno produkt rekombinacije virusnega in gostiteljevega genoma. Pomembna predpostavka v tej hipotezi je bila, da normalne celice vsebujejo gene, ki so podobni virusnim onkogenom, kar je bilo dokazano s hibridizacijo med komplementarno DNK (cDNK) za src pri RSV in normalnih celicah v domači kokoši, podobne sekvence pa so bile odkrite pri drugih vretenčarjih, tudi človeku. Ti normalni geni so torej proto-onkogeni.[13]
Retrovirusni onkogeni se od proto-onkogenov razlikujejo predvsem v dveh lastnostih: pri retrovirusnem onkogenu je transkripcija nadzorovana s strani virusnega promoterja in ne transkripcijskih regulacijskih sekvenc in kodirani proteini se razlikujejo v zgradbi in funkciji, v smislu izgube regulacijskih domen na proteinu, zaradi česar delujejo neodvisno od nadzornih mehanizmov.
Tudi v človeku je bilo odkriti več onkogenov. Pogosti vzrok za spremembo proto-onkogenov v onkogene so točkaste mutacije; primer tega je zamenjava gvanina s timinom na 12. kodonu v ras genu, posledično pa zamenjava glicina z valinom, kar povzroči trajno vezavo GTP-ja na ras proteinu in s tem konstantno stimulacijo celične proliferacije.[14] Drugi pogosti vzrok so nepravilnosti v zgradbi kromosoma, najpogostejše so translokacije, duplikacije in delecije. Pri translokacijah lahko nastanejo fuzijski oz. kombinirani proteini (npr. bcr nadomešča regulacijsko domeno na abl proteinu) [15] ali pa so proto-onkogeni vstavljeni v gene, ki se aktivno izražajo, posledica česar je nenadzorovano izražanje proto-onkogenov (npr. translokacija c-myc gena iz 8. kromosoma na kromosome, kjer so prisotni geni za imunoglobulinske verige, tj. 2. kromosom za κ lahko verigo, 14. kromosom za težko verigo in 22. kromosom za λ lahko verigo).[16] Možni mehanizem je tudi t. i. genska amplifikacija, pri čemer pride do nastanka večjega števila kopij določene regije na kromosomu, v kateri se nahajajo tudi lokusi za proto-onkogene (npr. N-myc in erbB-2). Znani primer tega je odpornost nekaterih vrst raka proti metotreksatu, citostatiku, ki inhibira encim dihidrofosfat reduktazo, s tem pa sintezo deoksi-timidin trifosfata (dTTP), ki je potreben za sintezo DNK. Genska amplifikacija povzroči nastanek veliko večje količine encima, s tem pa je inhibicija z metotreksatom neučinkovita.[17] Bolj znani onkogeni pri človeku so:
| Onkogen | Povzročene vrste rakastih obolenj | Aktivacijski mehanizem |
|---|---|---|
| abl | kronična mieloidna levkemija, akutna limfocitična levkemija | translokacija |
| akt | rak na dojki, jajčnikih in trebušni slinavki | genska amplifikacija |
| cdk4 | melanom | točkasta mutacija |
| c-myc | Burkittov limfom ; pljučni rak in rak na dojki | translokacija ; genska amplifikacija |
| N-myc | nevroblastom, pljučni rak | genska amplifikacija |
| PI3K | rak na dojki ; pljučni rak, rak na jajčnikih in želodcu | točkasta mutacija ; genska amplifikacija |
| B-raf | melanom, rak na debelem črevesju | točkasta mutacija |
| rasK | pljučni rak, rak na debelem črevesju, ščitnici in trebušni slinavki | točkasta mutacija |
Produkti onkogenov so lahko rastni faktorji (npr. EGF), receptorji rastnih faktorjev (npr. ErbB), znotrajcelične signalne molekule (Ras, Raf) in transkripcijski faktorji (npr. AP-1, ki ga tvorita proteina Fos in Jun), pa tudi ciklin D1, ki je potreben za aktivacijo Cdk4 in Cdk6 in s tem tudi za nadaljevanje celičnega cikla, ter antiapoptotični proteini, kot je Bcl-2.
Tumor-supresorski geni[uredi | uredi kodo]
Poleg mutacij proto-onkogenov so za nastanek pomembne tudi mutacije tumor-supresorskih genov, tj. genov, ki zavirajo delitve celic in s tem tudi razvoj tumorja. Mutacije so recesivne, zato je za njihovo inaktivacijo potrebna okvara obeh alelov.
Prve indikacije o njihovi aktivnosti so postale znane po fuziji normalnih in tumorskih celic, pri čemer so nastale hibridne celice, ki niso bile zmožne tvoriti raka v živalih. Prototip tumor-supresorskega gena je gen za protein Rb, ki nosi ime po udeleženosti v nastanku retinoblastoma, vendar so nadaljnjja raziskovanja pokazala, da ni omejen le na eden tip tumoja., temveč je njegova inaktivacija povezana z nastankom pljučnega raka in raka na dojki in sečnem mehurju. Poleg tega je Rb ključna tarča onkogenih proteinov več različnih DNK tumorskih virusov, kot so SV40 in papilomavirusi. Pomemben je tudi protein p53, ki je udeležen pri nastanku okoli 50 % vseh rakastih obolenj.[18] Nekateri bolj znani tumor-supresorksi geni so:
| Gen | Povzročene vrste rakastih obolenj |
|---|---|
| APC | rak na debelem črevesu in danki |
| BRCA1 | rak na dojki in jajčnikih |
| BRCA2 | rak na dojki |
| p53 | možganski in pljučni tumor, rak na dojki, debelem črevesu, danki in požiralniku, sarkomi, levkemije ter limfomi |
| Rb | retinoblastom, sarkomi, pljučni rak, rak na dojki in sečnem mehurju |
| WT1 | Wilmsov tumor (maligni tumor ledvic) |
Tumor-supresorski geni kodirajo proteine, ki velikokrat inhibirajo iste regulacijske poti, ki jih stimulirajo onkogeni produkti. Običajno so to transkripcijsko regulacijski proteini, ki inhibirajo transkripcijo gene za rastne faktorje.in transkripcijske faktorje. Protein Rb se veže na proteine E2F družine in s tem onemogoči nadaljevanje celičnega cikla. Protein p53 se aktivira ob poškodba DNK in stimulira transkripcijo proteina p21, ki se veže na kompleks Cdk2/ciklin E in s tem onemogoči nadaljevanje celičnega cikla v S fazo, poleg tega lahko p53 pri hujših napakah aktivira trankripcijo proapoptotičnih proteinov PUMA in Noxa, s čimer sproži apoptozo.
Epigenetske spremembe[uredi | uredi kodo]
Epigenetski mehanizmi delujejo v osnovi spreminjajo dostopnost kromatina do transkripcijske regulacije preko modifikacije DNK in nastajanja heterokromatina, natančneje preko post-translacijskih kovalentnih modifikacijah histonov oziroma preureditve nukleosomov. Modifikacije DNK slonijo na metilaciji določenih genov, kjer so pomembne metilacije citozinov, zaradi česar nastanejo 5-metilcitozini, ki imajo višji mutageni potencial od citozinov. Pri post-translacijskih spremembah sta pomembni acetilacija, ki je nasplošno povezana s povečano aktivacijo genov, ter deacetilacija, ki je povezana s kondenzacijo kromatina in posledično z zmanjšanim izražanjem genov. Poleg acetilacije so pomembne tudi metilacija, fosforilacija, ADP-ribozilacijo, ubikvitinacija in sumolizacija določenih aminokislinskih ostankov.[19][20]
Z izjemo nadzorovanega preurejevanja genoma, kot npr. imunoglobulinskih genov in genov T-celičnih receptorjev, so vsi drugi diferenciacijski procesi aktivirani ali vzdrževani preko epigenetskih procesov. Velika dinamika v epigenetskih modifikacijah se kaže pri genih za proteine nadzornih točk celičnega cikla ter genih, ki so direktno stimulirani zaradi zunajceličnih rastnih faktorjev ali stikih med celicami, zato lahko napake v modifikacijah oziroma utišanje določenih genov vodijo v nastanek raka. Inhibicija epigenetskih mehanizmov predstavlja tudi pomemben vidik pri zdravljenju obolenja.[20]
Mikro RNK[uredi | uredi kodo]
Tudi mikro RNK ali miRNK, enoverižne RNK molekule, dolge 21-23 nukleotidov, predstavljajo pomemben člen pri kancerogenezi, saj uravnavajo izražanje genov preko vezave na informacijsko RNK (mRNK) in s tem delujejo kot klasični tumor-supresorji ali pa kot onkogeni. Primeri miRNK, ki delujejo kot klasični tumor-supresorji, so miR-15 in miR-16, ki zavirajo izražanje anti-apoptotičnega gena Bcl-2, ter let-7, ki pa uravnava ras gen. Primer miRNK, ki deluje kot klasični onkogen, je miR-155, ki vpliva na izražanje genov za zaviranje celične delitve.[21]
Avtofagija[uredi | uredi kodo]
Tako sprožitev kot tudi zaustavitev avtofagije omogoča tumorskim oz. rakavim celicam preživetje. V začetnih fazah razvoja tumorja je proces avtofagije blokiran, zato sinteza beljakovin prevladuje nad njihovo razgradnjo, celice pa hitro in nemoteno rastejo. Z nadaljnjo rastjo postanejo celice v notranjosti tumorja slabo prekrvavljene in imajo s tem omejen dostop do kisika in hranil, zato preklopijo celice iz anabolne presnove (metabolizma) v katobolno presnovo, s čimer dobijo potrebna hranila. Poleg tega jim avtofagija daje dodatno prednost v smislu odpornosti na obsevanje in kemoterapijo, saj lahko sproti odstranjujejo poškodovane organele.[22]
Dejavniki pri kancerogenezi[uredi | uredi kodo]
Razvoj malignega tumorja oziroma raka je torej zapleteni večstopenjski proces, zato na nastanek vpliva več faktorjev, verjetno pa tudi na nadaljnjji razvoj bolezni. Kancerogeneza je tako močno povezana mutagenezo, tj. z nastankom genskih sprememb zaradi kemičnih, fizikalnih ali bioloških dejavnikov.
Karcinogeni[uredi | uredi kodo]

Snovi, ki povzročajo povzročajo raka, se imenujejo karcinogeni oz. kancerogeni. V splošnem jih delimo na kemične in fizikalne kancerogene.
Kemični kancerogeni običajno povzročijo točkaste mutacije v zaporedju nukleotidov. Kajenje oz. tobačni dim z različnimi kancerogeni, kot so benzopiren, dimetilnitrozamin in nikljeve spojine, sodi med največje povzročitelje raka, saj po nekaterih podatkih povzroča 80-90 % vseh pljučnih rakov, odgovorno pa naj bi bilo za tretjino vseh smrtnih žrtev obolenja. Poleg tega je udeleženo pri nastanku raka v ustni votlini, na žrelu, grlu, požiralniku idr. Zelo močni kancerogeni so tudi aflatoksini, strupeni presnovki plesni Aspergillus flavus in nekaterih drugih mikroorganizmov, ki pri človeku povzročajo hepatokarcinom.
Fizikalne kancerogene predstavljajo pravzaprav različne oblike sevanja elektromagnetnega valovanja. Ultravijolična svetloba (UV) povzroča nastanek timinskih dimerov in s tem kožnega raka, rentgenski žarki pa prelome kromosomov in translokacije.
Nekateri drugi kancerogeni, še posebej hormoni, stimulirajo delitve (proliferacije) celic, kar pripomore k razširjenju tumorske celične populacije v zgodnjih fazah nastajanja raka. Zaradi tega jih imenujemo tumorski promoterji. Primer tega je estrogen, katerega povečano izločanje znatno poveča tveganje za nastanek raka na maternici.
Tumorski virusi[uredi | uredi kodo]
Nekatere vrste virusov lahko tudi direktno povzročijo rakasta obolenja. Glavni vzrok za rak na jetrih so hepatitis B in C virusi. Oba specifično okužita hepatocite (jetrne celice), kar lahko vodi v kronično okužbo jeter, s tem pa se poveča možno za nastanek raka. Pri kronično okuženih bolnikih s hepatitis B virusom se v 10-20 % razvije rak na jetrih, pri hepatitisu C pa v 5 %.
V družini papilomavirusov je približno 60 vrst, ki povzročajo tako benigne kot maligne tumorje, predvsem na področju vrata in zunanjih spolovilih. Pomembni so tudi herpesvirusi, med katerimi sta najbolj znana virus Epstein-Barr, ki povzroča Burkittov limfom in Kaposijev sarkom-asociiran virus ter retrovirusi, med katerimi sta najbolj znana virus Rousovega sarkoma in HTLV-I, ki povzroča levkemijo T-celic pri odraslih.
Glej tudi[uredi | uredi kodo]
Opombe in sklici[uredi | uredi kodo]
- ↑ Weiss, R.A.; Fassati, A.; Murgia, C. (2006). »A sexually transmitted parasitic cancer«. Retrovirology. Zv. 3, št. Suppl. 1. str. S92. doi:10.1186/1742-4690-3-S1-S92.
- ↑ »Annex Table 2: Deaths by cause, sex and mortality stratum in WHO regions, estimates for 2002« (PDF). The world health report 2004 - changing history. Svetovna zdravstvena organizacija. 2004. Pridobljeno 24. maja 2011.
- ↑ Novaković s sod., Onkologija, 2009, str. 57.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 History of cancer MedicineWorld.Org. Pridobljeno 03.08.2009.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 720.
- ↑ Domnevano je, da fosilni ostanki pripadajo ali vrsti Homo erectus (pokončni človek) ali pa rodu Avstralopitek.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 721.
- ↑ Cancer Statistics 2008 (PPT) Arhivirano 2009-03-06 na Wayback Machine. American Cancer Society (ACS). Pridobljeno 04.08.2009.
- ↑ Novaković s sod., Onkologija, 2009, str. 25.
- ↑ UK cancer incidence statistics by age Arhivirano 2012-08-18 na Wayback Machine.. Cancer research UK. Pridobljeno 27.08.2009.
- ↑ Gelehrter, T.D.; Collins, F.S. (1990). Principles of Medical Genetics. Baltimore, Hong Kong, London, Sydney: Williams & Wilkins. str. 245–6. COBISS 852756. ISBN 0-683-03447-2.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 734.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 736.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 738.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 741.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 740.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 248.
- ↑ Cooper, The Cell: A Molecular Approach, 2007, str. 750.
- ↑ Novaković s sod., Onkologija, 2009, str. 28.
- ↑ 20,0 20,1 Lund, A.H.; van Lohuizen, M. (2004). »Epigenetics and cancer«. Genes Dev. 18: 2315–35. doi:10.1101/gad.1232504.
- ↑ Novaković s sod., Onkologija, 2009, str. 35.
- ↑ Erman, A. & Jezernik, K. (2009). »Avtofagija in njena vloga v zdravju in bolezni«. Med. razgledi 49 (1): 85.
Viri[uredi | uredi kodo]
- Cooper, G.M.; Hausmann, R.E. (2007). The Cell: A Molecular Approach (4 izd.). Washington D.C.: ASM Press, Sinauer Associates. str. 719-760. COBISS 2964500. ISBN 978-0-87893-219-1.
- Alberts, B.; in sod. (2004). Essential cell biology (2 izd.). New York, London: Garland Science. str. 726-737. COBISS 9965622. ISBN 0-8153-3481-8.
- Novaković, S.; in sod. (2009). Onkologija: raziskovanje, diagnostika in zdravljenje raka. Ljubljana: Mladinska knjiga. COBISS 246033664. ISBN 978-961-01-0744-6.
Zunanje povezave[uredi | uredi kodo]
- Onkološki inštitut Ljubljana Arhivirano 2009-06-29 na Wayback Machine.
- Kaj je rak Arhivirano 2009-06-19 na Wayback Machine.
- Društvo onkoloških bolnikov Slovenije
- Rak na javnozdravstvenem portalu Evropske komisije
- Rak Arhivirano 2009-08-01 na Wayback Machine. - kategorizirane povezave na spletnem imeniku DMOZ
