Kronična obstruktivna pljučna bolezen
| Kronična obstruktivna pljučna bolezen | |
|---|---|
 | |
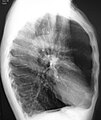
| Patologija pljuč z emfizemom centrolobularnega tipa, značilnega za kajenje. Povečava fiksiranega prereza površine pljuč, ki kaže več votlin, obloženih s težkimi sajastimi usedlinami. | |
| Specialnost | pulmologija |
| Simptomi | dispneja, kašelj, piskanje |
| Klasifikacija in zunanji viri | |
| MKB-10 | J40–J44, J47 |
| MKB-9 | 490–492, 494–496 |
| OMIM | 606963 |
| DiseasesDB | 2672 |
| MedlinePlus | 000091 |
| eMedicine | med/373 emerg/99 |
| MeSH | C08.381.495.389 |
Kronična obstruktivna pljučna bolezen (KOPB), med drugim znana tudi kot kronična obstruktivna bolezen pljuč (KOBP) in kronična obstruktivna bolezen dihalnih poti (KOBDP), je obstruktivno obolenje pljuč, za katero je značilen kronično slab pretok zraka. Običajno se s časom poslabšuje. Glavni simptomi so zasoplost, kašelj in nastajanje izmečka.[1]
Kajenje je najpogostejši vzrok za KOPB, s številnimi drugimi dejavniki, kot so onesnaženje zraka in dedna nagnjenost, ki igrajo manjšo vlogo.[2] V državah v razvoju je eden od pogostnih vzrokov onesnažen zrak zaradi slabega prezračevanja med kuhanjem hrane in ob ogrevanju prostorov. Dolgotrajna izpostavljenost tem dražečim vplivom povzroča vnetni odziv v pljučih, zaradi česar prihaja do zoženja malih dihalnih poti in do razkroja pljučnega tkiva. Posledično se v pljučih nabira zrak, kar imenujemo emfizem.[3] Pod terminom kronični bronhitis razumemo opis simptomov kroničnega kašlja, ki se kaže skupaj z nastajanjem izmečka. Večina ljudi s kroničnim bronhitisom ima KOPB.[4]
Diagnozo postavimo na osnovi slabega pretoka zraka, ki se meri s testi pljučne funkcije.[5] Drugače kot pri astmi, jemanje zdravil zmanjšanega pretoka zraka ne izboljša bistveno.
KOPB lahko preprečimo z zmanjšanjem izpostavljenosti znanim vzrokom. Gre za prizadevanja, da se zmanjša obseg kajenja ter izboljša kakovost zraka v bivališčih in na prostem. Metode za zdravljenje KOPB so med drugim: odvajanje od kajenja, cepljenja, rehabilitacija pljuč, pogosto vdihavanje bronhodilatatorjev in jemanje kortikosteroidov. Za nekatere ljudi je rešitev dolgoročna terapija s kisikom ali pa presaditev pljuč.[3] Pri prizadetih z obdobji akutnega poslabšanja je lahko potrebna večja uporaba zdravil in hospitalizacija.
Po vsem svetu KOPB prizadene 329 milijonov ljudi oziroma skoraj 5 % prebivalstva. V letu 2012 je bolezen kot tretji najbolj pogosti vzrok smrti terjala življenje več kot treh milijonov ljudi.[6] Število smrtnih žrtev naj bi se v številnih državah zaradi višjih stopenj kajenja in staranja prebivalstva povečalo.[7] Ekonomske stroške bolezni v letu 2010 ocenjujejo na 2,1 milijarde $.[8]
Znaki in simptomi
[uredi | uredi kodo]Najpogostejši simptomi KOPB so nastajanje izpljuvka, zasoplost in produktiven kašelj.[9] Ti simptomi so prisotni v daljšem časovnem obdobju[4] in se običajno sčasoma slabšajo.[3] Ni jasno, ali obstajajo različne vrste KOPB.[2] Doslej so bolezen delili na emfizem in kronični bronhitis; pri tem predstavlja emfizem le opis sprememb v pljučih, ne pa bolezni same, kronični bronhitis pa je preprosto opis simptomov, do katerih lahko - ali pa tudi ne - pride pri KOPB.[1] Pri tem je kronični bronhitis definiran kot kašelj, ki traja več kot tri mesece letno v zadnjih dveh letih in se kaže skupaj z nastajanjem izmečka.[9]
Kašelj
[uredi | uredi kodo]Kronični kašelj se običajno pojavi kot prvi znak bolezni. To stanje se lahko pojavi, še preden se KOPB v celoti razvije. Količina proizvedenega izmečka se lahko v času nekaj ur ali dni spreminja. V nekaterih primerih kašelj ni prisoten ali pa se pojavlja le občasno in ni nujno produktiven. Nekateri ljudje s KOPB pripisujejo simptome »kadilskemu kašlju«. Sputum se lahko pogoltne ali pa izpljune, pogosto odvisno od družbenih in kulturnih dejavnikov. Pretiran kašelj lahko povzroči zlom reber ali kratkotrajno izgubo zavesti. Osebe s KOPB imajo pogosto zgodovino prehladov, ki trajajo dlje časa.[9]
Zasoplost
[uredi | uredi kodo]Zasoplost je pogosto simptom, ki ljudi najbolj moti.[10] Prizadeti jo najpogosteje opisujejo takole: »dihati mi je zelo naporno,« »počutim se kot brez sape,« ali »ne morem vdihniti dovolj zraka«.[11] Različna kulturna okolja lahko znake opisujejo drugače.[9] Za zasoplost je značilno, da se ob naporu poslabša, ravno tako se poslabša, če traja dolgo, in pa s časom.[9] V poznejših fazah se pojavi med mirovanjem in je lahko vedno prisotna.[12][13] Pri ljudeh s KOPB predstavlja vir tesnobo in slabe kakovosti življenja.[9] Veliko ljudi z napredovalo obliko KOPB diha skozi našobljene ustnice, kar pri nekaterih olajša zasoplost.[14][15]
Druge značilnosti
[uredi | uredi kodo]Pri KOPB, lahko izdih traja dlje kot vdih.[16] Lahko se pojavi stiskanje v prsih,[9] ki pa ni običajno in katerega vzrok je lahko kaj drugega.[10] Pri osebah z oviranim pretokom zraka je ob pregledu prsnega koša s stetoskopom lahko slišati piskanje ali druge zvoke ob vstopu zraka v pljuča.[16] Prsni koš v obliki soda je za KOPB značilen, čeprav relativno redek znak.[16] S slabšanjem bolezni prizadeti pogosto zavzemajo trinožno lego.[4]
V poznem stadiju KOPB vodi do visokega tlaka v pljučnih arterijah, ki obremenjuje desni prekat srca.[3][17][18] To stanje se imenuje cor pulmonale, in vodi do simptomov v obliki oteklih nog[9] in izbuljenih žil na vratu.[3] KOPB je med obolenji pljuč najpogostejši vzrok za cor pulmonale.[17] Cor pulmonale je postal manj pogost, odkar se pri zdravljenju uporablja dodaten kisik.[4]
KOPB se pogosto, deloma zaradi skupnih dejavnikov tveganja, pojavlja skupaj s številnimi drugimi bolezenskimi stanji.[2] To so med drugim: ishemične bolezni srca, visok krvni tlak, diabetes mellitus, oslabitve mišic, osteoporoza, pljučni rak, anksiozna motnja in depresija.[2] Bolniki s hudo obliko bolezni imajo pogosto občutek, da so ves čas utrujeni.[9] Betičasti prsti niso specifični za KOPB in bi morali spodbuditi preiskave v smeri pljučnega raka.[19]
Poslabšanje
[uredi | uredi kodo]Kot akutno poslabšanje KOPB je razumeti povečano kratko sapo, povečano količino izmečkov, spremembe barve izmečka od brezbarvne k zeleni oz. rumeni ali poslabšanje kašlja.[16] Lahko se pojavi skupaj z znaki za povečan napor pri dihanju, kot so hitro dihanje, hitro bitje srca, potenje, dejavnost mišic v vratu, modrikast odtenek kože in zmeda, ali pa bojevito vedenje, če gre za zelo hude izbruhe.[16][20] Ob pregledu pljuč s stetoskopom je slišati pokanje.[21]
Vzrok
[uredi | uredi kodo]Glavni vzrok za KOPB je tobačni dim, v nekaterih državah spadata med pomembne vzroke še izpostavljenost pri delu ter onesnažen zrak zaradi odprtih ognjev v bivališčih.[1] Značilno je, da traja izpostavljenost več desetletij, preden se pojavijo simptomi.[1] Določen vpliv ima tudi dedna nagnjenost posameznika.[1]
Kajenje
[uredi | uredi kodo]Glavni dejavnik tveganja za KOPB po vsem svetu, je kajenje tobaka.[1] Med kadilci bo okoli 20 % dobilo KOPB,[23] med tistimi, ki kadijo že celo življenje, pa okoli polovica.[24] V Združenih državah Amerike in Združenem kraljestvu je med obolelimi za KOPB 80-95 % aktivnih ali preteklih kadilcev.[23][25][26] Verjetnost, da se KOPB pojavi, raste s celokupno izpostavljenostjo dimu.[27] Poleg tega so ženske dovzetnejše za škodljive učinke dima kot pa moški.[26] Pri nekadilcih je pasivno kajenje vzrok za približno 20 % primerov.[25] Tudi druge vrste kajenja, kot so marihuana, cigare in vodna pipa, predstavljajo tveganje.[1] Pri ženskah, ki kadijo med nosečnostjo, se lahko poveča tveganje za nastanek KOPB pri otroku.[1]
Onesnaženost zraka
[uredi | uredi kodo]Slabo prezračevani ognji za kuho, pri katerih je pogosto gorivo premog ali biomasa, kot so les in živalski iztrebki, vodijo do onesnaženosti zraka v zaprtih prostorih in so eden od najpogostejših vzrokov za KOPB v državah v razvoju.[28] Ti ognji predstavljajo glavni način kuhanja in gretja za skoraj 3 milijarde ljudi; učinki na zdravje so večji pri ženskah zaradi večje izpostavljenosti med gospodinjskimi opravili.[1][28] Poleg tega predstavljajo glavni vir energije v 80 % bivališč v Indiji, na Kitajskem in v podsaharski Afriki.[29]
Ljudje, ki živijo v velikih mestih, imajo višjo stopnjo KOPB kot ljudje, ki živijo na podeželju.[30] Urbano onesnaževanje zraka je sicer dejavnik pri slabšanju bolezni, vendar njegova celotna vloga kot vzrok za KOPB ni jasna.[1] Območja s slabo kakovostjo zraka na prostem, med drugim zaradi izpušnih plinov, imajo na splošno višjo stopnjo KOPB.[29] Za celokupni učinek pa se v primerjavi s kajenjem meni, da je majhen.[1]
Drugi onesnaževalci zraka
[uredi | uredi kodo]Epidemiološke raziskave o vplivu radona na umrljivost zaradi nemalignih pljučnih bolezni, kot je KOPB, so razmeroma maloštevilne, vendar nakazujejo na to, da radon poveča umrljivost ljudi zaradi KOPB. Kljub temu, da ni jasno, ali radon sproži nastanek KOPB ali poslabša njen potek, radon lahko povzroči vnetje pljučnega tkiva, ki je povezano tako s KOPB kot s pljučnim rakom.[31]
Raziskave kažejo, da so nanodelci tesno povezani s poslabšanjem in razvojem mnogih pljučnih bolezni, kot sta KOPB in astma. Med izpostavljenostjo nanodelcem se je pri bolnikih s pljučnimi boleznimi pojavljalo več primerov bronhokonstrikcije (zoženja svetline sapnic), bronhialne hiperodzivnosti in fibroze pljuč, uporaba zdravil je bila prav tako večja. Med medicinsko pomembne nanodelce spadajo delci titanovega dioksida (TiO2), ki se v nanotehnološki industriji uporablja za izdelavo sestavin barv in tapet ter mnogih potrošniških izdelkov, kot so ličila, oblačila, senčila in živila, poleg tega so tem delcem izpostavljeni delavci med predelavo rutila. Več kot polovica delavcev, izpostavljeni delcem TiO2, naj bi doživljali simptome slabšega delovanja pljuč. Raziskave so pokazale, da delci TiO2 lahko sprožijo oz. povzročijo vnetne odzive, razraščanje veziva (fibroproliferativne spremembe), hiperplazijo čašastih celic in emfizemu podobne spremembe. Nanodelci TiO2 bi tako lahko predstavljali resen javno zdravstveni problem, tako v poklicnih razmerah kot v okolju.[32]
Poklicne izpostavljenosti
[uredi | uredi kodo]Intenzivna in dolgotrajna izpostavljenost prahu na delovnem mestu, kemikalijam in hlapom povečuje tveganje za KOPB, tako pri kadilcih kot tudi pri nekadilcih.[33] Za izpostavljenost na delovnem mestu se meni, da je vzrok v 10-20 % primerov.[34] Po ocenah je v Združenih državah Amerike z izpostavljenostjo na delovnem mestu povezanih več kot 30 % primerov pri bolnikih, ki niso nikoli kadili; tveganje v državah brez zadostnih predpisov je verjetno še večje.[1]
Vpletenih je več industrij in virov, med drugim[29] visoka raven prahu v premogovništvu, pri pridobivanju zlata, v industriji tekstila iz bombaža, ter poklici, kjer se dela s kadmijem ter z izocianati in kjer nastaja dim, kot je varjenje.[33] Delo v kmetijstvu prav tako predstavlja tveganje.[29] Za nekatere poklice so ocenili, da je njihovo tveganje enakovredno kajenju od pol do dveh škatel cigaret na dan.[35] Izpostavljenost kremenovemu prahu lahko tudi povzroči KOPB, tveganje zanj ni povezano s tveganjem za silikozo.[36] Zdi se, da se negativni učinki izpostavljenosti prahu in cigaretnemu dimu seštevajo, če ne celo obojestransko krepijo.[35]
Na letališčih so tako delavci kot administrativno osebje izpostavljeni ultrafinim izpušnim delcem iz dizelskih motorjev delovnih strojev in letalskih motorjev. Med pomembne onesnaževalce v takšnih razmerah spadajo policiklični aromatski ogljikovodiki, hlapne organske spojine, kot so benzen in aldehidi, anorganski plini, kot so žveplov dioksid (SO2) in dušikovi oksidi (NOx) ter fini trdni delci. Ultrafini izpušni delci iz dizelskih motorjev so povezani z nastankom mnogih bolezni, poleg KOPB še s srčno-žilnimi boleznimi in rakom. Navkljub zdravstvenemu tveganju le malo letališč nadzoruje kakovost zraka v delovnem okolju.[37]
Genetika
[uredi | uredi kodo]Genetika igra vlogo pri razvoju KOPB.[1] Med sorodniki bolnikov s KOPB, ki kadijo, je pogostejša, kot med kadilci, ki si niso v sorodu. [1] Trenutno je edini nesporno deden dejavnik tveganja pomanjkanje alfa 1-antitripsina (AAT).[38] To tveganje je še posebej veliko, če oseba, ki ji alfa 1-antitripsin primanjkuje, tudi kadi.[38] Dejavnik je odgovoren za približno 1-5 % primerov[38][39] stanje pa je prisotno pri približno 3-4 osebah na 10.000 ljudi.[4] Drugi genetski dejavniki so trenutno predmet preiskav,[38] verjetno jih je precej.[29]
Tri četrtine primerov obolenja ima vzroke v slabih poteh delovanja pljuč v mladosti. Te poti so povezane z izpostavljenostjo v otroštvu, dejavniki pa jih pri odraslih kasneje pomnožijo,[40]
Drugo
[uredi | uredi kodo]Številni drugi dejavniki so manj tesno povezani s KOPB. Tveganje je večje pri revnih ljudeh, čeprav ni jasno, ali je to zaradi revščine same ali zaradi drugih dejavnikov tveganja, ki so z revščino povezani, kot sta na primer onesnaženje zraka in podhranjenost.[1] Obstajajo še nepotrjeni dokazi za povečano tveganje za KOPB pri ljudeh z astmo in hiper-reaktivnimi dihalnimi potmi.[1] Porodni dejavniki, kot je nizka teža pri porodu, lahko prav tako igrajo vlogo kot številne nalezljive bolezni, kot recimo HIV/AIDS in tuberkuloza.[1] Okužbe dihal, kot je pljučnica, naj ne bi povečevale tveganja za KOPB, kar velja predvsem za odrasle.[4]
Poslabšanja
[uredi | uredi kodo]Akutno poslabšanje (nenadno poslabšanje simptomov)[41] običajno sprožijo okužbe ali okoljska onesnaževala, včasih tudi drugi dejavniki, kot je nepravilna uporaba zdravil.[42] Razlog za 50 do 75 % primerov so najverjetneje okužbe,[42][43] pri čemer so bakterijskega izvora v 25 %, virusnega izvora v 25 %, in obojnega izvora v 25 % primerov.[44] Okoljska onesnaževala so med drugim slaba kakovost zraka v bivališčih in na prostem.[42] Izpostavljenost lastnemu dimu in pasivno kajenje povečujeta tveganje.[29] Nizke temperature lahko prav tako igrajo vlogo, saj se poslabšanja pojavljajo pogosteje v zimskem času.[45] Osebe z resnejšo obliko obolenja poslabšanja pogosteje doletijo: pri blagi obliki bolezni 1,8 na leto, zmerni 2-3 na leto, in hudi 3,4 na leto.[46] Osebe s s številnimi poslabšanji se delovanje pljuč hitreje slabša.[47] Krvni strdki v pljučih lahko pri osebah z obstoječo KOPB poslabšajo simptome.[2]
Patofiziologija
[uredi | uredi kodo]
KOPB je vrsta obstruktivne pljučne bolezni, pri kateri obstaja kronično slab pretok zraka, ki je le delno reverzibilen (omejen pretok zraka), in pri katerem prizadeta oseba ni zmožna izdihniti v celoti (vklenjen zrak).[2] Slab pretok je posledica okvare pljučnega tkiva (pri čemer se nabira zrak v pljučih, kar imenujemo emfizem) ter bolezni majhnih dihalnih poti (obstruktivni bronhitis). Deleži teh dveh dejavnikov se razlikujejo med ljudmi.[1] Hudo uničenje malih dihalnih poti lahko vodi do nastanka velikih zračnih žepov, znanih kot bule, ki nadomeščajo pljučno tkivo. Ta oblika bolezni se imenuje bulozni emfizem.[48]
KOPB se razvija kot pomemben in kroničen vnetni odziv na vdihavanje dražečih snovi.[1] Kronične bakterijske okužbe lahko dodatno vplivajo na to vnetno stanje.[47] Vnetne celice, ki sodelujejo, so med drugim nevtrofilni granulociti in makrofagi, dve vrsti belih krvničk. Pri kadilcih sodelujejo tudi limfociti Tc1, pri nekaterih bolnikih s KOPB, podobno kot pri astmi, tudi eozinofilci granulociti. Odziv celic je delno posledica vnetnih mediatorjev, kot so kemotaktični dejavniki. Drugi procesi, vpleteni v poškodbe pljuč, so med drugim iz vnetnih celic izhajajoč oksidativni stres kot posledica visoke koncentracije prostih radikalov v tobačnem dimu in razgrajevanje vezivnega tkiva pljuč zaradi proteaz, ki jih zaviralci proteaz ne inhibirajo v zadostni meri. Uničenje veznega tkiva v pljučih je povod za razvoj emfizema, ki nato prispeva k slabemu pretoka zraka in končno k slabemu vpijanju in sproščanju dihalnih plinov.[1] Splošen propad mišic, ki pogosto spremlja KOPB, je lahko deloma posledica vnetnih posrednikov, ki jih pljuča sproščajo v kri.[1]
Do zoženja dihalnih poti prihaja zaradi vnetja in posledičnega brazgotinjenja. Zaradi zoženja dihalnih poti prizadeta oseba ne more popolnoma izdihniti. Do zmanjšanja pretoka zraka prihaja največ med izdihom, ko tlak v prsih stiska dihalne poti.[49] Tako lahko ob naslednjem vdihu v pljučih ostane več zraka iz prejšnjega diha, s tem pa se poveča celotni volumen zraka v pljučih v danem trenutku; proces se imenuje hiperinflacija.[49][50] Hiperinflacija zaradi telesne dejavnosti je pri KOPB povezana z zasoplostjo in kratko sapo, saj je težje vdihniti, če so pljuča deloma že polna.[51]
Nekatere osebe imajo tudi delno hiperodzivnost dihalnih poti na dražila, ki spominja na znake pri astmi.[4]
Do nizke ravni kisika in visoke ravni ogljikovega dioksida v krvi lahko pride zaradi slabe plinske izmenjave kot posledica zmanjšane ventilacije zaradi obstrukcije dihalnih poti, hiperinflacije in zmanjšane volje za dihanje. [1] Med obdobji poslabšanja se poveča vnetje dihalnih poti, kar vodi v povečano hiperinflacijo, zmanjšanje pretoka zraka ob izdihu in poslabšan prenos plinov. To lahko privede tudi do nezadostnega prezračevanja in navsezadnje do nizke ravni kisika v krvi.[3] Nizki nivoji kisika, če so prisotni dlje časa, lahko povzročijo zoženje arterij v pljučih, medtem ko emfizem okvari kapilare v pljučih. Obe spremembi povzročita povečan tlak krvi v pljučnih arterijah, kar lahko vodi v nastanek pljučnega srca (cor pulmonale).[1]
Diagnoza
[uredi | uredi kodo]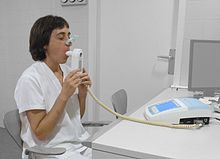
Diagnozo KOPB je treba imeti v mislih pri vseh osebah, ki so starejše od 35 do 40 let in ki imajo kratko sapo, kronični kašelj, s proizvodnjo izmečka, ki imajo številnejše prehlade pozimi in zgodovino izpostavljenosti dejavnikom tveganja za to bolezen.[9][10] Spirometrija se nato uporabi za potrditev diagnoze.[9][52]
Spirometrija
[uredi | uredi kodo]Spirometrija meri trenutni obseg obstrukcije dihalnih poti in se praviloma izvede po uporabi bronhodilatatorja, to je zdravila za odpiranje dihalnih poti.[52] Za diagnozo se merita dve glavni komponenti: prisilno izdihan volumen v eni sekundi (FEV1), to je največja količina zraka, ki jo je možno izdihniti v prvi sekundi diha, in prisiljena vitalna kapaciteta (FVC), ki je največja količina zraka, ki jo lahko oseba izdihne v enem samem velikem dihu.[53] Normalno se v prvi sekundi izdihne 75-80 % FVC[53] in razmerje FEV1 / FVC pod 70 % pomeni za osebo s simptomi KOPB, da to bolezen tudi ima.[52] Na podlagi teh meritev bi spirometrija privedla do prekomernega diagnosticiranja KOPB pri starejših.[52] Merila, ki jih je postavil Nacionalni inštitut za klinično odličnost, dodatno zahtevajo FEV1 pod 80 % napovedanega.[10]
Dokazi, po katerih naj bi spirometrija pri osebah brez simptomov omogočila predhodno diagnozo stanja, niso zanesljivi, zato se ta metoda ne priporoča.[9][52] Konični ekspiratorni pretok (največja hitrost izdiha), ki se pogosto uporablja pri astmi, za diagnozo KOPB ne zadošča.[10]
Resnost
[uredi | uredi kodo]| Raven | Prizadeta dejavnost |
|---|---|
| 1 | Samo naporna dejavnost |
| 2 | Živahna hoja |
| 3 | Ob normalni hoji |
| 4 | Po nekaj minutah hoje |
| 5 | Med preoblačenjem |
| Resnost | FEV1 % predvideno |
|---|---|
| Blago (GOLD 1) | ≥80 |
| Zmerno (GOLD 2) | 50–79 |
| Hudo (GOLD 3) | 30–49 |
| Zelo hudo (GOLD 4) | <30 ali kronična odpoved dihal |
Številne metode omogočajo ugotovljanje vpliva KOPB na določenega posameznika.[9] Prilagojen vprašalnik mMRC (British Medical Research Council) ali test za oceno KOPB (CAT - COPD assessment test) sta preprosta vprašalnika, ki omogočata ugotavljanje resnosti simptomov.[9] Rezultati pri CAT imajo razpon 0-40: čim višji je rezultat, tem hujša je bolezen.[54] Spirometrija lahko ugotovi resnost omejitve zračnega pretoka.[9] Običajno temelji na FEV1 kot odstotek »normalne« vrednosti za starost, spol, višino in težo osebe.[9] Tako ameriške kot tudi evropske smernice priporočajo, da se zdravljenje delno opira na FEV1.[52] Smernice GOLD predlagajo štiri kategorije, ki temeljijo na oceni simptomov in na omejitvi pretoka zraka.[9] Treba je tudi upoštevati izgubo teže in šibkost mišic ter prisotnost drugih bolezni.[9]
Drugi testi
[uredi | uredi kodo]Rentgensko slikanje prsnega koša (RTG p/c) in krvna slika sta med diagnozo lahko koristna zaradi izključitve drugih bolezni.[55] Značilni znaki na rentgenski sliki so pretirano razširjena pljuča, sploščena prepona, povečan retrosternalni zračni prostor in bule; rentgenska slika tudi pomaga izključiti druga obolenja pljuč, kot so na primer pljučnica, pljučni edem ali pnevmotoraks.[56] Posnetek prsi visoke ločljivosti z računalniško tomografijo (CT) lahko pokaže razprostranjenost emfizema po celih pljučih, poleg tega je lahko koristen pri izključitvi drugih bolezni pljuč.[4] Vendar to le redko vpliva na nadaljnje zdravljenje, razen če je načrtovan kirurški poseg. [4] Analiza arterijske krvi se uporablja za določanje potrebe po kisiku; priporoča se jo pri bolnikih s FEV1 pod 35 % napovedane vrednosti, pri bolnikih z nasičenostjo okončin s kisikom pod 92 %, in pri bolnikih z znaki zastojne srčne odpovedi.[9] V predelih sveta s pogostim pomanjkanjem alfa-1 antitripsina, bi bilo treba razmisliti o testiranju ljudi s KOPB, zlasti tistih, ki so mlajši od 45 let in bolnikih z emfizemom.[9]
-
Rentgenska slika pljučnega koša (RTG p/c) s hudo KOPB. Očitno je, kako majhno je srce v primerjavi z velikostjo pljuč.
-
Stranska rentgenska slika prsi pri osebi z emfizemom. Vidi se sodast prsni koš in ravna prepona.
-
Pljučna bula, kot jo kaže RTG p/c, pri osebi z resno KOPB
-
Resen primer bulastega emfizema
-
Aksialna CT slika pljuč osebe s terminalnim bulastim emfizemom
Diferencialna diagnoza
[uredi | uredi kodo]KOPB je morda treba razlikovati od drugih vzrokov za kratko sapo, kot so zastojna srčna odpoved, pljučna embolija, pljučnica ali pnevmotoraks. Veliko ljudi s KOPB zmotno misli, da imajo astmo.[16] Med astmo in KOPB se razlikuje na osnovi simptomov, na anamnezi kajenja in glede na to, ali je omejitev pretoka pri spirometriji reverzibilna z bronhodilatatorji.[57] Tuberkuloza se tudi lahko javlja s kroničnim kašljem, kar je treba imeti v mislih na lokacijah, kjer je pogosta.[9] Manj pogosti stanji s podobnimi znaki sta lahko bronhopulmonalna displazija in obliterativni bronhiolitis.[55] Kronični bronhitis se lahko javlja ob normalnem pretoku zraka in v tem primeru ni razvrščen kot KOPB.[4]
Preventiva
[uredi | uredi kodo]Večina primerov KOPB se lahko prepreči tako, da se zmanjša izpostavljenost tobačnemu dimu in izboljša kakovost zraka.[29] Letno cepljenje proti gripi pri osebah s KOPB zmanjša verjetnost za poslabšanja, hospitalizacijo in smrt.[58][59] Pnevmokokno cepljenje je prav tako lahko koristno.[58]
Konec kajenja
[uredi | uredi kodo]Skrb za to, da ljudje sploh ne začnejo kaditi, je ključni vidik preprečevanja KOPB.[60] Politika vlad, javne zdravstvene ustanove in protikadilske organizacije bi lahko zmanjšale ravni kajenja, ki bi ljudi od odvračale od tega, da začnejo kaditi, oziroma bi jim pomagale, da prenehajo kaditi.[15] Prepoved kajenja na javnih mestih in delovnih mestih so pomembni ukrepi, ki zmanjšujejo izpostavljenost pasivnemu kajenju in čeprav prepoved že mnogo kje velja, bi jo bilo vredno še razširiti. [29]
Pri kadilcih je prenehanje kajenja edini ukrep, ki dokazano upočasni slabšanje KOPB.[61] Tudi v pozni fazi bolezni lahko upočasni slabšanje pljučne funkcije in odloži začetek invalidnosti in nastop smrti.[62] Konec kajenja se začne z odločitvijo za prenehanje kajenja tobaka, temu sledi poizkus prenehanja kajenja. Pogosto je potrebnih več poskusov, preden se doseže dolgoročna vzdržnost.[63] Poskusi v obdobju 5 let vodijo do uspeha pri skoraj 40 % ljudi.[64]
Nekateri kadilci lahko dolgoročno prenehajo kaditi samo s pomočjo močne volje. Tobak povzroča visoko stopnjo zasvojenosti[65] in mnogi kadilci potrebujejo dodatno podporo. Podpora okolja, sodelovanje v programu za odvajanje od kajenja in uporaba zdravil, kot so nikotinska nadomestna terapija, bupropion ali vareniklin, povečujejo verjetnost za uspeh.[15][64]
Zdravje pri delu
[uredi | uredi kodo]Za omejitev nevarnosti za KOPB so bili sprejeti številni ukrepi za zmanjšanje ogroženosti delavcev v nevarnih panogah, kot so rudarstvo, gradbeništvo in kamnoseštvo.[29] Primeri teh ukrepov so med drugim oblikovanje pravil za javnost, [29] izobraževanje delavcev o nevarnostih, spodbujanje k opuščanju kajenja, redni pregledi zaposlenih za odkrivanje zgodnjih znakov KOPB, uporaba respiratorjev in nadzor nad prahom.[66][67] Učinkovit nadzor nad prahom je mogoče doseči z izboljšanjem prezračevanja, uporabo vodnih razpršil in rudarskih tehnik, ki zmanjšujejo nastajanje prahu.[68] Če delavec razvije KOPB, se lahko nadaljnje poškodbe pljuč preprečijo tako, da se delavca ne izpostavlja vel prahu, recimo s prestavitvijo na drugo delovno mesto.[69]
Onesnaženost zraka
[uredi | uredi kodo]Kakovost zraka, tako v zaprtih prostorih kot na prostem, je mogoče izboljšati, s čimer se prepreči KOPB ali pa vsaj upočasni slabšanje pri obstoječi bolezni.[29] To je mogoče doseči s prizadevanji javne politike, s spremembami v kulturi in z osebno vpletenostjo.[70]
Številne razvite države so s predpisi uspele izboljšati kakovost zraka na prostem. To je privedlo do izboljšav pljučne funkcije pri njihovem prebivalstvu.[29] Osebe s KOPB lahko tako doleti manj znakov bolezni, v kolikor ob dnevih, ko je kakovost zunanjega zraka slaba, ostanejo v zaprtih prostorih.[3]
Eno od ključnih prizadevanj je zmanjšanje izpostavljenosti dimu, ki nastaja s kuhanjem in ogrevanjem prostorov, in sicer z izboljšanim prezračevanjem domov ter boljšimi pečmi in dimniki.[70] Ustrezne peči lahko kakovost zraka v zaprtih prostorih izboljšajo za 85 %. Uporaba alternativnih virov energije, kot sta kuhanje na sonce in električno ogrevanje, je učinkovita rešitev, prav tako namesto biomase uporaba goriv, kot sta petrolej ali oglje.[29]
Obvladovanje
[uredi | uredi kodo]Bolezni ni možno popolnoma pozdraviti, vendar pa so simptomi ozdravljivi in napredovanje bolezni je mogoče zavreti.[60] Glavni cilji pri obvladovanju bolezni so zmanjšanje dejavnikov tveganja, stabilizacija bolezni, preprečevanje in zdravljenje akutnih poslabšanj in obvladovanje drugih, s KOPB povezanih obolenj.[3] Edina ukrepa, za katera je dokazano, da zmanjšujeta smrtnost, sta prenehanje kajenja in vdihovanje dodatnega kisika.[71] Odpoved tobaku zmanjša tveganje za smrt za 18 %.[2] Druga priporočila vključujejo: cepljenje proti gripi enkrat na leto, pnevmokokno cepljenje enkrat na vsakih 5 let in zmanjšanje izpostavljenosti onesnaženemu zraku iz okolja.[2] Pri osebah z napredovalno boleznijo lahko paliativna oskrba zmanjša simptome; morfij pri tem izboljšuje občutek kratke sape.[72] Neinvazivna ventilacija se lahko uporablja kot podpora dihanju.[72]
Telesna dejavnost
[uredi | uredi kodo]Pljučna rehabilitacija je program telesne dejavnosti, obvladovanja bolezni in svetovanja, ki je usklajen z željami in potrebami posameznika.[73] Pri prizadetih, ki se jim je stanje pred kratkim poslabšalo, pljučna rehabilitacija lahko izboljša splošno kakovost življenja, sposobnost za telesno dejavnost in zmanjša umrljivost.[74] Prav tako je bilo dokazano, da se s programom izboljša občutek osebe, da svojo bolezen kot tudi svoja čustva laže obvladuje.[75] Dihalne vaje imajo same po sebi omejeno vlogo.[15]
Telesna teža pod ali nad normalno težo lahko vpliva na simptome, na stopnjo invalidnosti in napoved KOPB. Ljudje s KOPB in prenizko težo lahko izboljšajo moč svojih dihalnih mišic s povečanim vnosom kalorij.[3] V kombinaciji z redno vadbo ali programom za rehabilitacijo pljuč lahko to privede do izboljšanja simptomov KOPB. Dopolnilna prehrana je lahko koristna pri podhranjenih osebah.[76]
Bronhodilatatorji
[uredi | uredi kodo]Dihalni bronhodilatorji so zdravila, ki se uporabljajo ob začetku zdravljenja[2] in ki v manjši meri koristijo bolniku.[77] Obstajata dve glavni vrsti bronhodilatorjev, β 2 agonisti in antiholinergiki; obe sta na voljo v dolgotrajno in kratkotrajno delujoči obliki. Zmanjšujejo zasoplost, težko dihanje in omejitve telesni dejavnosti, kar izboljša kakovost življenja.[78] Ali na napredovanje bolezni delujejo, ni jasno.[2]
Pri osebah z blago obliko bolezni se po potrebi priporočajo kratko delujoči agenti.[2] Pri osebah s hujšo obliko se priporočajo dolgotrajno delujoči agenti.[2] Če dolgotrajno delujoči bronhodilatorji ne zadoščajo, se običajno dodajajo kortikosteroidi.[2] V zvezi z dolgotrajnim delovanjem agentov ni jasno, ali je tiotropij (dolgotrajno delujoč antiholinergik) boljši kot dolgotrajno delujoči beta-agonisti (LABA); pri zdravljenju bi bilo smiselno najprej poskusiti uporabo obeh zdravil, nato pa nadaljevati z učinkovitejšim od obeh.[79][80] Obe vrsti dolgotrajno delujočih bronhodilatatorjev zmanjšujeta nevarnost za akutno poslabšanje za 15-25 %.[2] Hkratna uporaba obeh ima verjetno svoje dobre strani, kljub temu pa so koristi vprašljive. [81]
Na voljo je več kratko delujočih agonistov β2, kot sta salbutamol (Ventolin) in terbutalin.[82] Simptome lajšajo za čas štirih do šestih ur.[82] Dolgoročno delujoči β2 agonisti, kot sta salmeterol in formoterol, se pogosto uporabljajo v vzdrževalnem zdravljenju. Nekateri menijo, da so dokazi o njihovi koristnosti omejeni,[83] drugi spet menijo, da so njihove koristi jasne in dokazane.[84][85] Raziskave kažejo, da je dolgotrajna raba dolgotrajno delujočih bronhodilatatorjev pri KOPB varna, [86] neželeni učinki so med drugim tresenje in razbijanje srca (palpitacije).[2] Če se uporabljajo skupaj s steroidi na vdihavanje, povečujejo tveganje za pljučnico.[2] Sicer je možno, da steroidi in LABA delujejo sinergistično,[83] ni pa jasno, ali ta mala korist odtehta tveganja.[87]
Obstajata dva glavna antiholinergika za uporabo pri KOPB, ipratropij in tiotropij. Ipratropij je kratko delujoče sredstvo, tiotropij pa deluje dolgotrajno. Tiotropij povezujejo z zmanjšanjem poslabšanj in izboljšano kakovostjo življenja,[79] poleg tega naj bi bil tiotropij učinkovitejši od ipratropija.[88] Tiotropij naj ne bi vplival na umrljivost ali na skupno stopnjo hospitalizacije.[89] Antiholinergiki lahko povzročijo suha usta in simptome na sečilih.[2] Povezani so tudi s povečanim tveganjem za bolezni srca in za možgansko kap.[90][91] Aklidinij, eno od dolgoročno delujočih sredstev, ki je prišel na trg leta 2012, se je uporabljal kot alternativa tiotropiju.[92][93]
Kortikosteroidi
[uredi | uredi kodo]Kortikosteroidi se običajno uporabljajo v inhalacijski obliki, lahko pa se jemljejo tudi kot tablete za zdravljenje in preprečevanje akutnih poslabšanj. Inhalacijski kortikosteroidi (ICS) sicer niso pokazali koristi za ljudi z blago KOPB, vendar pa zmanjšajo poslabšanja pri bolnikih z zmerno ali hudo boleznijo.[94] Če se uporabljajo v kombinaciji z LABA, zmanjšujejo smrtnost bolj kot ICS ali LABA sami zase.[95] Sami kortikosteroidi na enoletno umrljivost nimajo vpliva, povezani so s povečano stopnjo pljučnice.[71] Njihov vpliv na napredovanje bolezni ni razjasnjen.[2] Dolgotrajno zdravljenje s steroidnimi tabletami je povezano z občutnimi stranskimi učinki.[82]
Druga zdravila
[uredi | uredi kodo]Dolgotrajni antibiotiki, posebno učinkovine iz razreda makrolidov, kot je eritromicin, zmanjšujejo pogostost poslabšanj pri osebah, pri katerih prihaja več kot enkrat na leto do zapletov.[96][97] Pristop je v nekaterih predelih sveta verjetno stroškovno učinkovit.[98] Resni pomisleki se nanašajo med drugim na odpornost na antibiotike in težave s sluhom pri azitromicinu.[97] Metilksantini, kot je teofilin, navadno povzročijo več škode kot koristi, zato se običajno ne priporočajo, [99] lahko pa se jih uporabi kot sredstvo drugega izbora pri primerih, ki jim drugi ukrepi niso kos.[3] Mukolitiki lahko pomagajo pri nekaterih ljudeh, ki imajo zelo gosto sluz, vendar na splošno niso potrebni.[58] Zdravila za kašelj se ne priporočajo.[82]
Kisik
[uredi | uredi kodo]Dodajanje kisika se priporoča pri bolnikih z nizkimi ravnmi kisika v mirovanju (parcialni tlak kisika pod 50–55 mmHg ali zasičenost s kisikom manj kot 88 %).[82][100] V tej skupini ljudi se tveganje za zastojno srčno odpoved in smrt zmanjša, če se kisik uporablja 15 ur na dan, [82][100] poleg tega izboljšuje telesna zmogljivost.[101] Pri osebah z normalno ali rahlo nizko ravnjo kisika lahko dodatni kisik izboljša zasoplost.[102] Obstaja nevarnost za požar in zato malo koristi, če oseba na kisiku še naprej kadi.[103] V tem primeru nekateri odsvetujejo njegovo rabo.[104] Med akutnimi poslabšanji mnogi potrebujejo zdravljenje s kisikom; uporaba visokih koncentracij kisika, ne da bi se pri tem upoštevalo bolnikov nivo zasičenja s kisikom, lahko privede do povečane koncentracije ogljikovega dioksida in poslabša rezultate.[105][106] Pri osebah z velikim tveganjem za visoke ravni ogljikovega dioksida se priporoča zasičenje s kisika med 88 % in 92 %, za osebe brez tega tveganja pa znašajo priporočene ravni 94-98 %.[106]
Kirurgija
[uredi | uredi kodo]Za osebe z zelo hudo obliko bolezni je operacija, kot recimo presaditev pljuč ali kirurško zmanjšanje pljučne prostornine, lahko koristna.[2] Pri kirurškem zmanjšanju pljučne prostornine se odstrani del pljuč, ki ga je emfizem najbolj prizadel, tako da se lahko preostali, razmeroma neprizadet del pljuč razširi in bolje deluje. [82] Presaditev pljuč se včasih opravi v primeru zelo hude KOPB, še posebej pri mlajših osebah.[82]
Poslabšanja
[uredi | uredi kodo]Akutno poslabšanje se običajno zdravi s povečano rabo hitro delujočih bronhodilatatorjev.[2] Pogosto gre za kombinacijo kratko delujočega vdihanega beta agonista in antiholinergika.[41] Ta zdravila se daje bodisi prek inhalatorja z določenim odmerkom z distančnikom, bodisi s pomočjo razpršilca, ki sta oba enako učinkovita.[41] Vdihavanje megle naj bi bilo lažje za slabotnejše bolnike.[41]
Peroralni kortikosteroid izboljšujejo možnost za okrevanje ter zmanjšujejo celokupno trajanje simptomov.[2][41] Pri osebah s hudim zapletom antibiotiki izboljšajo rezultate.[107] Uporabi se lahko več različnih antibiotikov, kot so recimo amoksicilin, doksiciklin ali azitromicin; ni jasno, ali je kateri med njimi boljši od drugih.[58] Ni jasnih dokazov o koristi antibiotikov pri manj hudih primerih.[107]
Neinvazivna ventilacija s pozitivnim tlakom pri bolnikih z akutno dvignjenim nivojem CO2 (odpoved dihanja vrste 2) zmanjša verjetnost za smrt ali potrebo po intenzivni negi z mehanskim prezračevanjem.[2] Poleg tega ima teofilin verjetno pomembno vlogo pri primerih, ki se na druge ukrepe ne odzivajo.[2] Od poslabšanj potrebuje manj kot 20 % bolnikov hospitalizacijo.[41] Bolnike brez acidoze zaradi odpovedi dihal se lahko oskrba na domu, kar zmanjša število hospitalizacij.[41][108]
Napoved
[uredi | uredi kodo]
ni podatkov ≤110 110–220 220–330 330–440 440–550 550–660 | 660–770 770–880 880–990 990–1100 1100–1350 ≥1350 |
KOPB se običajno postopoma slabša s časom in se lahko konča s smrtjo. Ocenjuje se, da je 3 % vseh invalidnosti povezano s KOPB.[110] Globalni delež invalidnosti zaradi KOPB se je med 1990 in 2010 zmanjšal predvsem v Aziji zaradi boljše kakovosti zraka v zaprtih prostorih.[110] Skupno število let življenja z invalidnostjo zaradi KOPB pa se je povečalo.[111]
Hitrost, s katero se KOPB slabša, je odvisna od prisotnosti dejavnikov, ki napovedujejo slab izid, kot recimo huda obstrukcija dihalnih poti, nizka zmožnost za telesno dejavnost, kratka sapa, močna podhranjenost ali prekomerna telesna teža, zastojna srčna odpoved, neprestano kajenje in pogosta poslabšanja bolezni.[3] Dolgoročne posledice KOPB je mogoče oceniti s pomočjo indeksa BODE, na katerega (vrednost med 0 in 10) vplivajo FEV1, indeks telesne mase, razdalja, prehojena v šestih minutah, in prilagojena lestvica za dispnejo MRC.[112] Znatna izguba teže je slab znak.[4] Rezultati spirometrije so tudi dober pokazatelj za bodoče napredovanje bolezni, vendar ne tako dober, kot je indeks BODE.[4][10]
Epidemiologija
[uredi | uredi kodo]Leta 2010 je KOPB po vsem svetu imelo približno 329 milijonov ljudi (4,8 % prebivalstva); bolezen je nekoliko pogostejša pri moških kot pri ženskah.[111] Za primerjavo: leta 2004 je bilo prizadetih 64 milijonov ljudi.[113]. Leta 2012 je KOPB bila na trejtme mestu na svetu med vzroki smrti (WHO poročilo o vzrokih smrti [1]). Porast v državah v razvoju med 1970 in 2000 naj bi bil v zvezi s povečano ravnjo kajenja na tem območju, naraščanjem števila prebivalstva in pa s staranjem prebivalstva, katerega vzrok je manjša stopnja umrljivosti zaradi boljše zdravstvene oskrbe drugih obolenj, kot so nalezljive bolezni.[2] Nekatere razvite države so opazile povečano stopnjo, nekatere so ostale stabilne, nekatere pa so zabeležile zmanjšanje stopnje razširjenosti (prevalence) KOPB.[2] Pričakuje se, da bo prevalenca globalno še naprej naraščala, saj so dejavniki tveganja še vedno pogosti in prebivalstvo se še naprej stara.[60]
Med 1990 in 2010 je število smrti zaradi KOPB rahlo padlo s 3,1 na 2,9 milijona [114] Na splošno pomeni četrti vodilni vzrok smrti v svetu.[2] V nekaterih državah se je umrljivost pri moških zmanjšala, pri ženskah pa povečala.[115] Najverjetneje je to zaradi tega, ker se stopnje kajenja pri ženskah in moških približujejo.[4] KOPB je pogostejša pri starejših osebah.[1] Odvisno od populacije, ki se proučuje, prizadene od 34 do 200 oseb na 1.000 ljudi, starejših od 65 let.[1][56]
V Angliji ocenjujejo, da ima 840.000 ljudi (od skupno 50 milijonov) diagnozo KOPB; to pomeni, da približno ena oseba na 59 ljudi dobi diagnozo KOPB na neki točki v življenju. V najbolj socialno-ekonomsko ogroženih delih države je pogostnost diagnoze KOPB 1 na 32 oseb, na najpremožnejših območjih pa 1 na 98.[116] V Združenih državah Amerike so KOPB diagnosticirali pri približno 6,3 % odraslega prebivalstva, to je približno 15 milijonov ljudi. [117] 25 milijonov ljudi ima lahko da KOPB, če se v štetje vključi še trenutno neodkrite primere.[118] V letu 2011 je bilo v ZDA približno 730.000 hospitalizacij zaradi KOPB.[119]
V Sloveniji za KOPB zboli približno 20 % kadilcev, zaradi posledic bolezni pa letno umre od 500 do 600 oseb.[120] Razširjenost KOPB v Sloveniji znaša okoli 10 %, poleg tega narašča tudi število obolelih s pljučnim rakom, kjer je prav tako glavni vzrok kajenje. Pljučni rak se pogosteje pojavlja pri bolnikih s KOPB, v Sloveniji pa za njim letno zboli okoli 1200 ljudi. V Sloveniji je po podatkih iz marca 2013 kadilo okoli 24 odstotkov odraslih ljudi, zaskrbljujoče pri tem je velik delež mladih. Med njimi je predvsem med najstniki največ kadilk deklet, pri odrasli populaciji pa je več moških kadilcev.[121]
Zgodovina
[uredi | uredi kodo]
Beseda »emfizem« izhaja iz grščine starogrško ἐμφυσᾶν: emphysan , ki pomeni »napihniti« - sestavljena pa je iz starogrško ἐν: en, ki pomeni »v«, in starogrško φυσᾶν: physan, kar pomeni »dih«.[122] Izraz kronični bronhitis so začeli uporabljati leta 1808,[123] medtem ko so izraz KOPB verjetno prvič uporabili leta 1965.[124] Predtem so bolezen poznali pod številnimi različnimi imeni, kot so kronična obstruktivna bronhopulmonalna bolezen, kronična obstruktivna bolezen dihal, kronična obstrukcija dihalnih poti, kronična omejitev zračnega pretoka, nespecifična kronična pljučna bolezen in difuzni obstruktivni pljučni sindrom. Izraza kronični bronhitis in emfizem so formalno definirali leta 1959 na simpoziju CIBA in leta 1962 na seji odbora za diagnostične standarde Ameriškega torakalnega društva (American Thoracic Society, ATS).[124]
Leta 1679 je T. Bonet opisal bolezen, ki jo je imenoval »debela pljuča«, leta 1769 pa je Giovanni Morgagni opisal pljuča, ki so bila »zatekla, zlasti zaradi zraka«.[124][125] Prve risbe emfizema iz leta 1721 so delo Ruysha.[125] Leta 1789 je Matthew Baillie opisal in orisal destruktivno naravo bolezni. Leta 1814 Charles Badham uporabi izraz »katar« za opis kašlja in prekomerne sluzi pri kroničnem bronhitisu. Ugotovil je, da niso upadle kot po navadi, saj so bile polne zraka in njihove dihalne poti so bile zapolnjene s sluzjo. Leta 1842 je John Hutchinson izumil spirometer, kar je omogočilo merjenje vitalne kapacitete pljuč. Njegov spirometer je sicer lahko meril samo prostornino, ne pa pretoka zraka. Tiffeneau in Pinelli sta leta 1947 opisala načela za merjenje pretoka zraka.[124]
Leta 1953 je George L. Waldbott, alergolog iz ZDA, v Reviji združenja zdravnikov ZDA (Journal of American Medical Association) kot prvi opisal novo bolezen, ki jo je poimenoval »dihalni sindrom kadilca«. To je bila prva asociacija med kajenjem in kronično boleznijo dihal.[126]
Zgodnje zdravljenje je med drugim vključevalo česen, cimet in ipekak.[123] Sodobne metode zdravljenja so razvili v drugi polovici 20. stoletja. Dokazi, ki podpirajo uporabo steroidov pri KOPB, so bili objavljeni v poznih 1950-ih. Bronhodilatorji so se začeli uporabljati v šestdesetih, po obetavnem testiranju izoprenalin a. Dodatni bronhodilatorji, kot je salbutamol, so prišli na trg v 1970-ih, LABA se je začelo uporabljati sredi 1990-ih.[127]
Družba in kultura
[uredi | uredi kodo]KOPB se pogosto pojmuje kot »kadilčeva pljuča«.[128] Osebe z emfizemom se imenujejo tudi »rožnati pihači« ali »tip A« zaradi pogosto rožnate polti, hitrega diha in našobljenih ustnic,[129][130] ljudi s kroničnim bronhitisom pa »modri napihnjenci« ali »tip B«, ker imajo pogosto modrikasto kožo in ustnice zaradi nizkih ravni kisika in ker jim pogosto zatekajo gležnji.[130][131] Opisana terminologija ni več sprejemljiva, saj ima večina ljudi s KOPB kombinacijo obeh tipov.[4][130]
Mnogi zdravstveni sistemi imajo težave pri zagotavljanju ustreznih možnosti za identifikacijo, diagnosticiranje in skrb za ljudi s KOPB; Britansko ministrstvo za zdravje je bolezen opredelilo kot velik problem in se odločilo za posebno strategijo za reševanje teh problemov.[132]
Gospodarstvo
[uredi | uredi kodo]Po vsem svetu so leta 2010 ekonomski stroški celega sveta zaradi KOPB znašali 2,1 milijard $, polovica pri tem v državah v razvoju.[8] Pri tem je 1,9 milijard $ neposrednih stroškov, kot je zdravljenje, 0,2 milijard $ pa so posredni stroški, kot je odsotnost z dela.[133] Pričakovati je, da se bo ta številka v naslednjih 20 letih najmanj podvojila.[8] V Evropi KOPB predstavlja 3 % stroškov v zdravstvu.[1] V ZDA so stroški bolezni ocenjeni na 50 milijard dolarjev, od katerih je večji del posledica poslabšanj.[1] V ZDA KOPB med bolezni, ki bolnišnice največ stanejo: leta 2011 so bili skupni stroški približno 5,7 milijard dolarjev.[119]
Raziskave
[uredi | uredi kodo]Infliksimab, biološko zdravilo za zaviranje imunskega odziva, je bilo preizkušeno pri KOPB, vendar o njegovih koristi ni bilo nobenih dokazov.[134] Roflumilast je naslednje obetavno zdravilo, vendar naj bi vplivalo na kakovost življenja.[2] V fazi razvoja se nahajajo številne dolgoročno delujoče učinkovine.[2] Trenutno potekajo raziskave zdravljenja z zarodnimi celicami.[135] Čeprav je metoda na splošno varna in podatki poskusov na živalih obetavni, obstaja leta 2014 le malo podatkov za ljudi.[136]
Druge živali
[uredi | uredi kodo]Kronična obstruktivna pljučna bolezen se lahko pojavi pri številnih drugih živali, do katere lahko pride zaradi izpostavljenosti cigaretnemu dimu.[137][138] Večinoma ima bolezen blago obliko.[139] Znana je pri konjih kot ponavljajoča se obstrukcija dihalnih poti, običajno je posledica alergijske reakcije na slamo, ki vsebuje glive.[140] KOPB je pogosto najti pri starih psih.[141]
Sklici
[uredi | uredi kodo]- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 1,21 1,22 1,23 1,24 1,25 1,26 Vestbo, Jørgen (2013). »Definition and Overview« (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. str. 1–7. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ 2,00 2,01 2,02 2,03 2,04 2,05 2,06 2,07 2,08 2,09 2,10 2,11 2,12 2,13 2,14 2,15 2,16 2,17 2,18 2,19 2,20 2,21 2,22 2,23 2,24 2,25 2,26 2,27 Decramer M; Janssens W; Miravitlles M (april 2012). »Chronic obstructive pulmonary disease«. Lancet. 379 (9823): 1341–51. doi:10.1016/S0140-6736(11)60968-9. PMID 22314182.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 3,00 3,01 3,02 3,03 3,04 3,05 3,06 3,07 3,08 3,09 3,10 Rabe KF; Hurd S; Anzueto A; Barnes PJ; in sod. (september 2007). »Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary«. Am. J. Respir. Crit. Care Med. 176 (6): 532–55. doi:10.1164/rccm.200703-456SO. PMID 17507545.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 4,00 4,01 4,02 4,03 4,04 4,05 4,06 4,07 4,08 4,09 4,10 4,11 4,12 4,13 Reilly, John J.; Silverman, Edwin K.; Shapiro, Steven D. (2011). »Chronic Obstructive Pulmonary Disease«. V Longo, Dan; Fauci, Anthony; Kasper, Dennis; Hauser, Stephen; Jameson, J.; Loscalzo, Joseph (ur.). Harrison's Principles of Internal Medicine (18th izd.). McGraw Hill. str. 2151–9. ISBN 978-0-07-174889-6.
- ↑ Nathell L; Nathell M; Malmberg P; Larsson K (2007). »COPD diagnosis related to different guidelines and spirometry techniques«. Respir. Res. 8 (1): 89. doi:10.1186/1465-9921-8-89. PMC 2217523. PMID 18053200.
- ↑ »The 10 leading causes of death in the world, 2000 and 2011«. World Health Organization. Julij 2013. Pridobljeno 29. novembra 2013.
- ↑ Mathers CD; Loncar D (november 2006). »Projections of Global Mortality and Burden of Disease from 2002 to 2030«. PLoS Med. 3 (11): e442. doi:10.1371/journal.pmed.0030442. PMC 1664601. PMID 17132052.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 8,0 8,1 8,2 Lomborg, Bjørn (2013). Global problems, local solutions: costs and benefits. Cambridge University Pres. str. 143. ISBN 978-1-107-03959-9.
- ↑ 9,00 9,01 9,02 9,03 9,04 9,05 9,06 9,07 9,08 9,09 9,10 9,11 9,12 9,13 9,14 9,15 9,16 9,17 9,18 9,19 9,20 9,21 Vestbo, Jørgen (2013). »Diagnosis and Assessment« (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. str. 9–17. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ 10,0 10,1 10,2 10,3 10,4 10,5 10,6 National Institute for Health and Clinical Excellence. Clinical guideline 101: Chronic Obstructive Pulmonary Disease. London, June 2010.
- ↑ Mahler DA (2006). »Mechanisms and measurement of dyspnea in chronic obstructive pulmonary disease«. Proceedings of the American Thoracic Society. 3 (3): 234–8. doi:10.1513/pats.200509-103SF. PMID 16636091.
- ↑ »What Are the Signs and Symptoms of COPD?«. National Heart, Lung, and Blood Institute. 31. julij 2013. Pridobljeno 29. novembra 2013.
- ↑ MedlinePlus Encyclopedia Chronic obstructive pulmonary disease
- ↑ Goldstein, Nathan E.; Morrison, R. Sean, ur. (2013). Evidence-based practice of palliative medicine. Philadelphia: Elsevier/Saunders. str. 124. ISBN 978-1-4377-3796-7.
- ↑ 15,0 15,1 15,2 15,3 Holland AE; Hill CJ; Jones AY; McDonald CF (2012). Holland, Anne E (ur.). »Breathing exercises for chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 10: CD008250. doi:10.1002/14651858.CD008250.pub2. PMID 23076942.
- ↑ 16,0 16,1 16,2 16,3 16,4 16,5 Gruber, Phillip (november 2008). »The Acute Presentation of Chronic Obstructive Pulmonary Disease In the Emergency Department: A Challenging Oxymoron«. Emergency Medicine Practice. 10 (11).
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 17,0 17,1 Weitzenblum E; Chaouat A (2009). »Cor pulmonale«. Chron Respir Dis. 6 (3): 177–85. doi:10.1177/1479972309104664. PMID 19643833.
- ↑ »Cor pulmonale«. Professional guide to diseases (9th izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2009. str. 120–2. ISBN 978-0-7817-7899-2.
- ↑ Stoller, James K.; Michota, Jr., Franklin A.; Mandell, Brian F., ur. (2009). The Cleveland Clinic Foundation intensive review of internal medicine (5th izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. str. 419. ISBN 978-0-7817-9079-6.
- ↑ Brulotte CA; Lang ES (Maj 2012). »Acute exacerbations of chronic obstructive pulmonary disease in the emergency department«. Emerg. Med. Clin. North Am. 30 (2): 223–47, vii. doi:10.1016/j.emc.2011.10.005. PMID 22487106.
- ↑ Spiro, Stephen (2012). Clinical respiratory medicine expert consult (4th izd.). Philadelphia, PA: Saunders. str. Chapter 43. ISBN 978-1-4557-2329-4.
- ↑ WHO Report on the Global Tobacco Epidemic 2008: The MPOWER Package (PDF). Ženeva: Svetovna zdravstvena organizacija. 2008. str. 268–309. ISBN 92-4-159628-7.
- ↑ 23,0 23,1 Ward, Helen (2012). Oxford Handbook of Epidemiology for Clinicians. Oxford University Press. str. 289–290. ISBN 978-0-19-165478-7.
- ↑ Laniado-Laborín, R (Januar 2009). »Smoking and chronic obstructive pulmonary disease (COPD). Parallel epidemics of the 21st century«. International journal of environmental research and public health. 6 (1): 209–24. doi:10.3390/ijerph6010209. PMC 2672326. PMID 19440278.
- ↑ 25,0 25,1 Rennard, Stephen (2013). Clinical management of chronic obstructive pulmonary disease (2. izd.). New York: Informa Healthcare. str. 23. ISBN 978-0-8493-7588-0.
- ↑ 26,0 26,1 Sharma, Anita; Barclay, Joyce (2010). COPD in primary care. Oxford: Radcliffe Pub. str. 9. ISBN 978-1-84619-316-3.
- ↑ Goldman, Lee (2012). Goldman's Cecil medicine (24th izd.). Philadelphia: Elsevier/Saunders. str. 537. ISBN 978-1-4377-1604-7.
- ↑ 28,0 28,1 Kennedy SM; Chambers R; Du W; Dimich-Ward H (december 2007). »Environmental and occupational exposures: do they affect chronic obstructive pulmonary disease differently in women and men?«. Proceedings of the American Thoracic Society. 4 (8): 692–4. doi:10.1513/pats.200707-094SD. PMID 18073405.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 29,00 29,01 29,02 29,03 29,04 29,05 29,06 29,07 29,08 29,09 29,10 29,11 29,12 Pirozzi C; Scholand MB (Julij 2012). »Smoking cessation and environmental hygiene«. Med. Clin. North Am. 96 (4): 849–67. doi:10.1016/j.mcna.2012.04.014. PMID 22793948.
- ↑ Halbert RJ; Natoli JL; Gano A; Badamgarav E; Buist AS; Mannino DM (september 2006). »Global burden of COPD: systematic review and meta-analysis«. Eur. Respir. J. 28 (3): 523–32. doi:10.1183/09031936.06.00124605. PMID 16611654.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Turner, Michelle C.; Krewski, Daniel; Chen, Yue; Pope, C. Arden; Gapstur, Susan M.; Thunf, Michael J. (2012). »Radon and COPD mortality in the American Cancer Society Cohort«. Eur Respir J. Zv. 39, št. 5. str. 1113–9. doi:10.1183/09031936.00058211. PMID 22005921.
- ↑ Chen, Eric Y.T.; Garnica, Maria; Wang, Yung-Chen; Chen, Chi-Shuo; Chin, Wei-Chun (2011). »Mucin Secretion Induced by Titanium Dioxide Nanoparticles«. PLoS One. Zv. 6, št. 1. str. e16198. doi:10.1371/journal.pone.0016198.
- ↑ 33,0 33,1 Devereux, Graham (2006). »Definition, epidemiology and risk factors«. BMJ. 332 (7550): 1142–4. doi:10.1136/bmj.332.7550.1142. PMC 1459603. PMID 16690673.
- ↑ Laine, Christine (2009). In the Clinic: Practical Information about Common Health Problems. ACP Press. str. 226. ISBN 978-1-934465-64-6.
- ↑ 35,0 35,1 Barnes, Peter J.; Drazen, Jeffrey M.; Rennard, Stephen I.; Thomson, Neil C., ur. (2009). »Relationship between cigarette smoking and occupational exposures«. Asthma and COPD: Basic Mechanisms and Clinical Management. Amsterdam: Academic. str. 464. ISBN 978-0-12-374001-4.
- ↑ Rushton, Lesley (2007). »Chronic Obstructive Pulmonary Disease and Occupational Exposure to Silica«. Reviews on Environmental Health. 22 (4): 255–72. doi:10.1515/REVEH.2007.22.4.255. PMID 18351226.
- ↑ »Air pollution in airports: Ultrafine particles, solutions and successful cooperation«. The Danish Ecocouncil. Marec 2012. Arhivirano iz prvotnega spletišča dne 13. decembra 2014. Pridobljeno 11. decembra 2014.
- ↑ 38,0 38,1 38,2 38,3 Foreman MG; Campos M; Celedón JC (Julij 2012). »Genes and chronic obstructive pulmonary disease«. Med. Clin. North Am. 96 (4): 699–711. doi:10.1016/j.mcna.2012.02.006. PMC 3399759. PMID 22793939.
- ↑ Brode SK; Ling SC; Chapman KR (september 2012). »Alpha-1 antitrypsin deficiency: a commonly overlooked cause of lung disease«. CMAJ. 184 (12): 1365–71. doi:10.1503/cmaj.111749. PMC 3447047. PMID 22761482.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ »Three-quarters of COPD cases are linked to childhood risk factors that are exacerbated in adulthood«. ScienceDaily (v angleščini). Pridobljeno 8. aprila 2018.
- ↑ 41,0 41,1 41,2 41,3 41,4 41,5 41,6 Vestbo, Jørgen (2013). »Management of Exacerbations« (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. str. 39–45. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ 42,0 42,1 42,2 Dhar, Raja (2011). Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. str. 1056. ISBN 978-93-5025-073-0.
- ↑ Palange, Paolo (2013). ERS Handbook of Respiratory Medicine. European Respiratory Society. str. 194. ISBN 978-1-84984-041-5.
- ↑ Lötvall, Jan (2011). Advances in combination therapy for asthma and COPD. Chichester, West Sussex: John Wiley & Sons. str. 251. ISBN 978-1-119-97846-6.
- ↑ Barnes, Peter (2009). Asthma and COPD : basic mechanisms and clinical management (2. izd.). Amsterdam: Academic. str. 837. ISBN 978-0-12-374001-4.
- ↑ Hanania, Nicola (9. december 2010). COPD a Guide to Diagnosis and Clinical Management (1. izd.). Totowa, NJ: Springer Science+Business Media, LLC. str. 197. ISBN 978-1-59745-357-8.
- ↑ 47,0 47,1 Beasley, V; Joshi, PV; Singanayagam, A; Molyneaux, PL; Johnston, SL; Mallia, P (2012). »Lung microbiology and exacerbations in COPD«. International journal of chronic obstructive pulmonary disease. 7: 555–69. doi:10.2147/COPD.S28286. PMC 3437812. PMID 22969296.
- ↑ Murphy DMF; Fishman AP (2008). »Chapter 53«. Fishman's Pulmonary Diseases and Disorders (4th izd.). McGraw-Hill. str. 913. ISBN 0-07-145739-9.
- ↑ 49,0 49,1 Calverley PM; Koulouris NG (2005). »Flow limitation and dynamic hyperinflation: key concepts in modern respiratory physiology«. Eur Respir J. 25 (1): 186–199. doi:10.1183/09031936.04.00113204. PMID 15640341.
- ↑ Currie, Graeme P. (2010). ABC of COPD (2. izd.). Chichester, West Sussex, UK: Wiley-Blackwell, BMJ Books. str. 32. ISBN 978-1-4443-2948-3.
- ↑ O'Donnell DE (2006). »Hyperinflation, Dyspnea, and Exercise Intolerance in Chronic Obstructive Pulmonary Disease«. The Proceedings of the American Thoracic Society. 3 (2): 180–4. doi:10.1513/pats.200508-093DO. PMID 16565429.
- ↑ 52,0 52,1 52,2 52,3 52,4 52,5 Qaseem A; Wilt TJ; Weinberger SE; Hanania NA; in sod. (Avgust 2011). »Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update from the American College of Physicians, American College of Chest Physicians, American Thoracic Society, and European Respiratory Society«. Ann. Intern. Med. 155 (3): 179–91. doi:10.7326/0003-4819-155-3-201108020-00008. PMID 21810710.
- ↑ 53,0 53,1 Young, Vincent B. (2010). Blueprints medicine (5th izd.). Philadelphia: Wolters Kluwer Health/Lippincott William & Wilkins. str. 69. ISBN 978-0-7817-8870-0.
- ↑ »COPD Assessment Test (CAT)«. American Thoracic Society. Pridobljeno 29. novembra 2013.
- ↑ 55,0 55,1 National Institute for Health and Clinical Excellence. Clinical guideline 101: Chronic Obstructive Pulmonary Disease. London, June 2010.
- ↑ 56,0 56,1 Torres M; Moayedi S (Maj 2007). »Evaluation of the acutely dyspneic elderly patient«. Clin. Geriatr. Med. 23 (2): 307–25, vi. doi:10.1016/j.cger.2007.01.007. PMID 17462519.
- ↑ BTS COPD Consortium (2005). »Spirometry in practice - a practical guide to using spirometry in primary care«. str. 8–9. Arhivirano iz prvotnega spletišča dne 26. avgusta 2014. Pridobljeno 25. avgusta 2014.
- ↑ 58,0 58,1 58,2 58,3 Mackay AJ; Hurst JR (Julij 2012). »COPD exacerbations: causes, prevention, and treatment«. Med. Clin. North Am. 96 (4): 789–809. doi:10.1016/j.mcna.2012.02.008. PMID 22793945.
- ↑ Poole PJ; Chacko E; Wood-Baker RW; Cates CJ (2006). Poole, Phillippa (ur.). »Influenza vaccine for patients with chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (1): CD002733. doi:10.1002/14651858.CD002733.pub2. PMID 16437444.
- ↑ 60,0 60,1 60,2 Vestbo, Jørgen (2013). »Introduction«. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease (PDF). Global Initiative for Chronic Obstructive Lung Disease. xiii–xv. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ Jiménez-Ruiz CA; Fagerström KO (Marec 2013). »Smoking cessation treatment for COPD smokers: the role of counselling«. Monaldi Arch Chest Dis. 79 (1): 33–7. PMID 23741944.
- ↑ Kumar P; Clark M (2005). Clinical Medicine (6th izd.). Elsevier Saunders. str. 900–1. ISBN 0-7020-2763-4.
- ↑ Policy Recommendations for Smoking Cessation and Treatment of Tobacco Dependence. World Health Organization. str. 15–40. ISBN 978-92-4-156240-9.
- ↑ 64,0 64,1 Tønnesen P (Marec 2013). »Smoking cessation and COPD«. Eur Respir Rev. 22 (127): 37–43. doi:10.1183/09059180.00007212. PMID 23457163.
- ↑ »Why is smoking addictive?«. NHS Choices. 29. december 2011. Pridobljeno 29. novembra 2013.
- ↑ Smith, Barbara K. Timby, Nancy E. (2005). Essentials of nursing : care of adults and children. Philadelphia: Lippincott Williams & Wilkins. str. 338. ISBN 978-0-7817-5098-1.
- ↑ Rom, William N.; Markowitz, Steven B., ur. (2007). Environmental and occupational medicine (4th izd.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. str. 521–2. ISBN 978-0-7817-6299-1.
- ↑ »Wet cutting«. Health and Safety Executive. Pridobljeno 29. novembra 2013.
- ↑ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5th izd.). Philadelphia, PA: Lippincott Williams & Wilkins. str. 172. ISBN 978-0-7817-5273-2.
- ↑ 70,0 70,1 Vestbo, Jørgen (2013). »Management of Stable COPD«. Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease (PDF). Global Initiative for Chronic Obstructive Lung Disease. str. 31–8. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ 71,0 71,1 Drummond MB; Dasenbrook EC; Pitz MW; Murphy DJ; Fan E (november 2008). »Inhaled corticosteroids in patients with stable chronic obstructive pulmonary disease: a systematic review and meta-analysis«. JAMA. 300 (20): 2407–16. doi:10.1001/jama.2008.717. PMID 19033591.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 72,0 72,1 Carlucci A; Guerrieri A; Nava S (december 2012). »Palliative care in COPD patients: is it only an end-of-life issue?«. Eur Respir Rev. 21 (126): 347–54. doi:10.1183/09059180.00001512. PMID 23204123.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ »COPD — Treatment«. U.S. National Heart Lung and Blood Institute. Pridobljeno 23. julija 2013.
- ↑ Puhan MA; Gimeno-Santos E; Scharplatz M; Troosters T; Walters EH; Steurer J (2011). Puhan, Milo A (ur.). »Pulmonary rehabilitation following exacerbations of chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (10): CD005305. doi:10.1002/14651858.CD005305.pub3. PMID 21975749.
- ↑ Lacasse Y; Goldstein R; Lasserson TJ; Martin S (2006). Lacasse, Yves (ur.). »Pulmonary rehabilitation for chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (4): CD003793. doi:10.1002/14651858.CD003793.pub2. PMID 17054186.
- ↑ Ferreira IM; Brooks D; White J; Goldstein R (2012). Ferreira, Ivone M (ur.). »Nutritional supplementation for stable chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 12: CD000998. doi:10.1002/14651858.CD000998.pub3. PMID 23235577.
- ↑ van Dijk WD; van den Bemt L; van Weel C (2013). »Megatrials for bronchodilators in chronic obstructive pulmonary disease (COPD) treatment: time to reflect«. J Am Board Fam Med. 26 (2): 221–4. doi:10.3122/jabfm.2013.02.110342. PMID 23471939.
- ↑ Liesker JJ; Wijkstra PJ; Ten Hacken NH; Koëter GH; Postma DS; Kerstjens HA (Februar 2002). »A systematic review of the effects of bronchodilators on exercise capacity in patients with COPD«. Chest. 121 (2): 597–608. doi:10.1378/chest.121.2.597. PMID 11834677. Arhivirano iz prvotnega spletišča dne 28. septembra 2015. Pridobljeno 4. oktobra 2014.
- ↑ 79,0 79,1 Karner C; Chong J; Poole P (2012). Karner, Charlotta (ur.). »Tiotropium versus placebo for chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 7: CD009285. doi:10.1002/14651858.CD009285.pub2. PMID 22786525.
- ↑ Chong J; Karner C; Poole P (2012). Chong, Jimmy (ur.). »Tiotropium versus long-acting beta-agonists for stable chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 9: CD009157. doi:10.1002/14651858.CD009157.pub2. PMID 22972134.
- ↑ Karner C; Cates CJ (2012). Karner, Charlotta (ur.). »Long-acting beta(2)-agonist in addition to tiotropium versus either tiotropium or long-acting beta(2)-agonist alone for chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 4: CD008989. doi:10.1002/14651858.CD008989.pub2. PMID 22513969.
- ↑ 82,0 82,1 82,2 82,3 82,4 82,5 82,6 82,7 Vestbo, Jørgen (2013). »Therapeutic Options« (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. str. 19–30. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ 83,0 83,1 Cave, AC.; Hurst, MM. (Maj 2011). »The use of long acting β₂-agonists, alone or in combination with inhaled corticosteroids, in chronic obstructive pulmonary disease (COPD): a risk-benefit analysis«. Pharmacol Ther. 130 (2): 114–43. doi:10.1016/j.pharmthera.2010.12.008. PMID 21276815.
- ↑ Spencer, S; Karner, C; Cates, CJ; Evans, DJ (7. december 2011). Spencer, Sally (ur.). »Inhaled corticosteroids versus long-acting beta(2)-agonists for chronic obstructive pulmonary disease«. The Cochrane database of systematic reviews (12): CD007033. doi:10.1002/14651858.CD007033.pub3. PMID 22161409.
- ↑ Wang, J; Nie, B; Xiong, W; Xu, Y (april 2012). »Effect of long-acting beta-agonists on the frequency of COPD exacerbations: a meta-analysis«. Journal of clinical pharmacy and therapeutics. 37 (2): 204–11. doi:10.1111/j.1365-2710.2011.01285.x. PMID 21740451.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Decramer ML; Hanania NA; Lötvall JO; Yawn BP (2013). »The safety of long-acting β2-agonists in the treatment of stable chronic obstructive pulmonary disease«. Int J Chron Obstruct Pulmon Dis. 8: 53–64. doi:10.2147/COPD.S39018. PMC 3558319. PMID 23378756.
- ↑ Nanninim LJ; Lasserson, TJ; Poole, P (12. september 2012). Nannini, Luis Javier (ur.). »Combined corticosteroid and long-acting beta(2)-agonist in one inhaler versus long-acting beta(2)-agonists for chronic obstructive pulmonary disease«. The Cochrane database of systematic reviews. 9: CD006829. doi:10.1002/14651858.CD006829.pub2. PMID 22972099.
- ↑ Cheyne L; Irvin-Sellers MJ; White J (16. september 2013). Cheyne, Leanne (ur.). »Tiotropium versus ipratropium bromide for chronic obstructive pulmonary disease«. Cochrane Database of Systematic Reviews. 9 (9): CD009552. doi:10.1002/14651858.CD009552.pub2. PMID 24043433.
- ↑ Karner, C; Chong, J; Poole, P (11. julij 2012). Karner, Charlotta (ur.). »Tiotropium versus placebo for chronic obstructive pulmonary disease«. The Cochrane database of systematic reviews. 7: CD009285. doi:10.1002/14651858.CD009285.pub2. PMID 22786525.
- ↑ Singh S; Loke YK; Furberg CD (september 2008). »Inhaled anticholinergics and risk of major adverse cardiovascular events in patients with chronic obstructive pulmonary disease: a systematic review and meta-analysis«. JAMA. 300 (12): 1439–50. doi:10.1001/jama.300.12.1439. PMID 18812535.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Singh S; Loke YK; Enright P; Furberg CD (Januar 2013). »Pro-arrhythmic and pro-ischaemic effects of inhaled anticholinergic medications«. Thorax. 68 (1): 114–6. doi:10.1136/thoraxjnl-2011-201275. PMID 22764216.
- ↑ Jones, P (april 2013). »Aclidinium bromide twice daily for the treatment of chronic obstructive pulmonary disease: a review«. Advances in therapy. 30 (4): 354–68. doi:10.1007/s12325-013-0019-2. PMID 23553509.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Cazzola, M; Page, CP; Matera, MG (Junij 2013). »Aclidinium bromide for the treatment of chronic obstructive pulmonary disease«. Expert opinion on pharmacotherapy. 14 (9): 1205–14. doi:10.1517/14656566.2013.789021. PMID 23566013.
- ↑ Gartlehner G; Hansen RA; Carson SS; Lohr KN (2006). »Efficacy and Safety of Inhaled Corticosteroids in Patients With COPD: A Systematic Review and Meta-Analysis of Health Outcomes«. Ann Fam Med. 4 (3): 253–62. doi:10.1370/afm.517. PMC 1479432. PMID 16735528.
- ↑ Shafazand S (Junij 2013). »ACP Journal Club. Review: inhaled medications vary substantively in their effects on mortality in COPD«. Ann. Intern. Med. 158 (12): JC2. doi:10.7326/0003-4819-158-12-201306180-02002. PMID 23778926.
- ↑ Mammen MJ; Sethi S (2012). »Macrolide therapy for the prevention of acute exacerbations in chronic obstructive pulmonary disease«. Pol. Arch. Med. Wewn. 122 (1–2): 54–9. PMID 22353707.
- ↑ 97,0 97,1 Herath, SC; Poole, P (28. november 2013). »Prophylactic antibiotic therapy for chronic obstructive pulmonary disease (COPD)«. The Cochrane database of systematic reviews. 11: CD009764. doi:10.1002/14651858.CD009764.pub2. PMID 24288145.
- ↑ Simoens, S; Laekeman, G; Decramer, M (Maj 2013). »Preventing COPD exacerbations with macrolides: a review and budget impact analysis«. Respiratory medicine. 107 (5): 637–48. doi:10.1016/j.rmed.2012.12.019. PMID 23352223.
- ↑ Barr RG; Rowe BH; Camargo CA (2003). Barr, R Graham (ur.). »Methylxanthines for exacerbations of chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (2): CD002168. doi:10.1002/14651858.CD002168. PMID 12804425.
- ↑ 100,0 100,1 COPD Working, Group (2012). »Long-term oxygen therapy for patients with chronic obstructive pulmonary disease (COPD): an evidence-based analysis«. Ontario health technology assessment series. 12 (7): 1–64. PMC 3384376. PMID 23074435.
- ↑ Bradley JM; O'Neill B (2005). Bradley, Judy M (ur.). »Short-term ambulatory oxygen for chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (4): CD004356. doi:10.1002/14651858.CD004356.pub3. PMID 16235359.
- ↑ Uronis H; McCrory DC; Samsa G; Currow D; Abernethy A (2011). Abernethy, Amy (ur.). »Symptomatic oxygen for non-hypoxaemic chronic obstructive pulmonary disease«. Cochrane Database Syst Rev (6): CD006429. doi:10.1002/14651858.CD006429.pub2. PMID 21678356.
- ↑ Chapman, Stephen (2009). Oxford handbook of respiratory medicine (2. izd.). Oxford: Oxford University Press. str. 707. ISBN 978-0-19-954516-2.
- ↑ Blackler, Laura (2007). Managing chronic obstructive pulmonary disease. Chichester, England: John Wiley & Sons. str. 49. ISBN 978-0-470-51798-7.
- ↑ Jindal, Surinder K (2013). Chronic Obstructive Pulmonary Disease. Jaypee Brothers Medical. str. 139. ISBN 978-93-5090-353-7.
- ↑ 106,0 106,1 O'Driscoll, BR; Howard, LS; Davison, AG; British Thoracic Society (Oktober 2008). »BTS guideline for emergency oxygen use in adult patients«. Thorax. 63 (Suppl 6): vi1–68. doi:10.1136/thx.2008.102947. PMID 18838559.
- ↑ 107,0 107,1 Vollenweider DJ; Jarrett H; Steurer-Stey CA; Garcia-Aymerich J; Puhan MA (2012). Vollenweider, Daniela J (ur.). »Antibiotics for exacerbations of chronic obstructive pulmonary disease«. Cochrane Database Syst Rev. 12: CD010257. doi:10.1002/14651858.CD010257. PMID 23235687.
- ↑ Jeppesen, E; Brurberg, KG; Vist, GE; Wedzicha, JA; Wright, JJ; Greenstone, M; Walters, JA (16. maj 2012). »Hospital at home for acute exacerbations of chronic obstructive pulmonary disease«. The Cochrane database of systematic reviews. 5: CD003573. doi:10.1002/14651858.CD003573.pub2. PMID 22592692.
- ↑ »WHO Disease and injury country estimates«. World Health Organization. 2009. Pridobljeno 11. novembra 2009.
- ↑ 110,0 110,1 Murray CJ; Vos T; Lozano R; Naghavi M; Flaxman AD; Michaud C; Ezzati M; Shibuya K; Salomon JA (december 2012). »Disability-adjusted life years (DALYs) for 291 diseases and injuries in 21 regions, 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010«. Lancet. 380 (9859): 2197–223. doi:10.1016/S0140-6736(12)61689-4. PMID 23245608.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ 111,0 111,1 Vos T; Flaxman AD; Naghavi M; Lozano R; in sod. (december 2012). »Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010«. Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMID 23245607.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Medicine, prepared by the Department of Medicine, Washington University School of (2009). The Washington manual general internal medicine subspecialty consult (2. izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. str. 96. ISBN 978-0-7817-9155-7.
- ↑ »Chronic obstructive pulmonary disease (COPD) Fact sheet N°315«. WHO. november 2012.
{{navedi splet}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Lozano R; Naghavi M; Foreman K; Lim S; Shibuya K; Aboyans V; Abraham J; Adair T; Aggarwal R (december 2012). »Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010«. Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Rycroft CE; Heyes A; Lanza L; Becker K (2012). »Epidemiology of chronic obstructive pulmonary disease: a literature review«. Int J Chron Obstruct Pulmon Dis. 7: 457–94. doi:10.2147/COPD.S32330. PMC 3422122. PMID 22927753.
- ↑ Simpson CR; Hippisley-Cox J; Sheikh A (2010). »Trends in the epidemiology of chronic obstructive pulmonary disease in England: a national study of 51 804 patients«. Brit J Gen Pract. 60 (576): 483–8. doi:10.3399/bjgp10X514729. PMC 2894402. PMID 20594429.
- ↑ Centers for Disease Control and Prevention (23. november 2012). »Chronic Obstructive Pulmonary Disease Among Adults — United States, 2011«. Morbidity and Mortality Weekly Report. 61 (46): 938–43. PMID 23169314.
- ↑ »Morbidity & Mortality: 2009 Chart Book on Cardiovascular, Lung, and Blood Diseases« (PDF). National Heart, Lung, and Blood Institute.
- ↑ 119,0 119,1 Torio CM; Andrews RM (2006). »National Inpatient Hospital Costs: The Most Expensive Conditions by Payer, 2011: Statistical Brief #160«. Healthcare Cost and Utilization Project (HCUP) Statistical Briefs. Agency for Health Care Policy and Research. PMID 24199255. Arhivirano iz prvotnega spletišča dne 14. marca 2017. Pridobljeno 4. oktobra 2014.
- ↑ »Kronična obstruktivna pljučna bolezen«. Klinika Golnik. Arhivirano iz prvotnega spletišča dne 10. septembra 2019. Pridobljeno 11. oktobra 2014.
- ↑ »V Sloveniji vedno več primerov kronične obstruktivne pljučne bolezni in pljučnega raka«. SIOL. Marec 2013.
- ↑ »Emphysema«. Dictionary.com. Pridobljeno 21. novembra 2013.
- ↑ 123,0 123,1 Ziment, Irwin (1991). »History of the Treatment of Chronic Bronchitis«. Respiration. 58 (Suppl 1): 37–42. doi:10.1159/000195969. PMID 1925077.
- ↑ 124,0 124,1 124,2 124,3 Petty TL (2006). »The history of COPD«. Int J Chron Obstruct Pulmon Dis. 1 (1): 3–14. doi:10.2147/copd.2006.1.1.3. PMC 2706597. PMID 18046898.
- ↑ 125,0 125,1 Wright, Joanne L.; Churg, Andrew (2008). »Pathologic Features of Chronic Obstructive Pulmonary Disease: Diagnostic Criteria and Differential Diagnosis« (PDF). V Fishman, Alfred; Elias, Jack; Fishman, Jay; Grippi, Michael; Senior, Robert; Pack, Allan (ur.). Fishman's Pulmonary Diseases and Disorders (4th izd.). New York: McGraw-Hill. str. 693–705. ISBN 978-0-07-164109-8. Arhivirano iz prvotnega spletišča (PDF) dne 3. marca 2016. Pridobljeno 4. oktobra 2014.
- ↑ George L. Waldbott (1965). A struggle with Titans. Carlton Press. str. 6.
- ↑ Fishman AP (Maj 2005). »One hundred years of chronic obstructive pulmonary disease«. Am. J. Respir. Crit. Care Med. 171 (9): 941–8. doi:10.1164/rccm.200412-1685OE. PMID 15849329.
- ↑ Yuh-Chin, T. Huang (28. oktober 2012). A clinical guide to occupational and environmental lung diseases. [New York]: Humana Press. str. 266. ISBN 978-1-62703-149-3.
- ↑ »Pink Puffer - definition of Pink Puffer in the Medical dictionary - by the Free Online Medical Dictionary, Thesaurus and Encyclopedia«. Medical-dictionary.thefreedictionary.com. Pridobljeno 23. julija 2013.
- ↑ 130,0 130,1 130,2 Weinberger, Steven E. (8. maj 2013). Principles of pulmonary medicine (6th izd.). Philadelphia: Elsevier/Saunders. str. 165. ISBN 978-1-62703-149-3.
- ↑ Des Jardins, Terry (2013). Clinical Manifestations & Assessment of Respiratory Disease (6th izd.). Elsevier Health Sciences. str. 176. ISBN 978-0-323-27749-5.
- ↑ An outcomes strategy for people with chronic obstructive pulmonary disease (COPD) and asthma in England (PDF). Department of Health. 18. julij 2011. str. 5. Pridobljeno 27. novembra 2013.
- ↑ Bloom, D (2011). The Global Economic Burden of Noncommunicable Diseases (PDF). World Economic Forum. str. 24.
- ↑ Nici, Linda (2011). Chronic Obstructive Pulmonary Disease: Co-Morbidities and Systemic Consequences. Springer. str. 78. ISBN 978-1-60761-673-3.
- ↑ Inamdar, AC; Inamdar, AA (Oktober 2013). »Mesenchymal stem cell therapy in lung disorders: pathogenesis of lung diseases and mechanism of action of mesenchymal stem cell«. Experimental lung research. 39 (8): 315–27. doi:10.3109/01902148.2013.816803. PMID 23992090.
- ↑ Conese, M; Piro, D; Carbone, A; Castellani, S; Di Gioia, S (2014). »Hematopoietic and mesenchymal stem cells for the treatment of chronic respiratory diseases: role of plasticity and heterogeneity«. TheScientificWorldJournal. 2014: 859817. doi:10.1155/2014/859817. PMC 3916026. PMID 24563632.
- ↑ Akers, R. Michael; Denbow, D. Michael (2008). Anatomy and Physiology of Domestic Animals. Arnes, AI: Wiley. str. 852. ISBN 978-1-118-70115-7.
- ↑ Wright, JL; Churg, A (december 2002). »Animal models of cigarette smoke-induced COPD«. Chest. 122 (6 Suppl): 301S–6S. doi:10.1378/chest.122.6_suppl.301S. PMID 12475805.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Churg, A; Wright, JL (2007). »Animal models of cigarette smoke-induced chronic obstructive lung disease«. Contributions to microbiology. Contributions to Microbiology. 14: 113–25. doi:10.1159/000107058. ISBN 3-8055-8332-X. PMID 17684336.
- ↑ Marinkovic D; Aleksic-Kovacevic S; Plamenac P (2007). »Cellular basis of chronic obstructive pulmonary disease in horses«. Int. Rev. Cytol. International Review of Cytology. 257: 213–47. doi:10.1016/S0074-7696(07)57006-3. ISBN 978-0-12-373701-4. PMID 17280899.
- ↑ Miller MS; Tilley LP; Smith FW (Januar 1989). »Cardiopulmonary disease in the geriatric dog and cat«. Vet. Clin. North Am. Small Anim. Pract. 19 (1): 87–102. PMID 2646821.
Nadaljnje branje
[uredi | uredi kodo]- »Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease, Updated 2013« (PDF). Global Initiative for Chronic Obstructive Lung Disease. Arhivirano iz prvotnega spletišča (PDF) dne 28. marca 2016. Pridobljeno 29. novembra 2013.
- National Institute for Health and Clinical Excellence. Clinical guideline 101: Chronic Obstructive Pulmonary Disease. London, June 2010.
- Qaseem, Amir; Wilt, TJ; Weinberger, SE; Hanania, NA; Criner, G; Van Der Molen, T; Marciniuk, DD; Denberg, T; Schünemann, H; Wedzicha, W; MacDonald, R; Shekelle, P; American College Of Physicians; American College of Chest Physicians; American Thoracic, Society; European Respiratory, Society (2011). »Diagnosis and Management of Stable Chronic Obstructive Pulmonary Disease: A Clinical Practice Guideline Update from the American College of Physicians, American College of Chest Physicians, American Thoracic Society, and European Respiratory Society«. Annals of Internal Medicine. 155 (3): 179–91. doi:10.7326/0003-4819-155-3-201108020-00008. PMID 21810710.
Zunanje povezave
[uredi | uredi kodo]- Kronična obstruktivna pljučna bolezen na Open Directory Project
- Kronična obstruktivna pulmonarna bolezen - Klinika Golnik Arhivirano 2019-09-10 na Wayback Machine.