Subarahnoidna krvavitev
| Subarahnoidna krvavitev | |
|---|---|
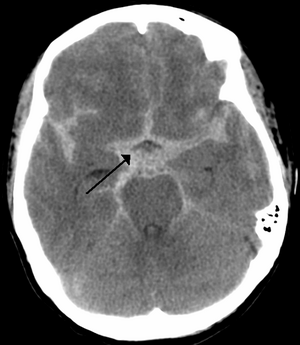 | |
| CT posnetek možganov. Subarahnoidna krvavitev je prikazana kot belo področje v središču, ki se razširja v sulkuse na obeh straneh (puščica) | |
| Specialnost | urgentna medicina, nevrologija, nevrokirurgija |
| Simptomi | bruhanje, fotofobija |
| Klasifikacija in zunanji viri | |
| MKB-10 | I60 , P10.3, S06.6 |
| MKB-9 | 430, 852.0-852.1 |
| OMIM | 105800 |
| DiseasesDB | 12602 |
| MedlinePlus | 000701 |
| eMedicine | med/2883 neuro/357 emerg/559 |
| MeSH | D013345 |
Subarahnoidna krvavitev (SAK) je krvavitev iz možganskih arterij v subarahnoidnem prostoru. Subarahnoidni prostor je področje med dvema možganskima ovojnicama − pajčevnico (arahnoideo) in žilnico (pio mater). Tam so vse možganske arterije Willisovega kroga. Krvavitev se lahko zgodi spontano, navadno iz razpočene možganske anevrizme. V več kot 80 % primerov je vzrok SAK poškodba.[1]
Simptomi SAK so hud glavobol, ki nastopi nenadoma, bruhanje, zmedenost ali spremenjeno stanje zavesti in včasih epileptični napadi.[2] Diagnozo potrdijo z računalniško tomografijo (CT), včasih pa z ledveno punkcijo. Zdravljenje obsega takojšen nevrokirurški ali interventni radiološki endovaskularni poseg. Cilj ukrepov je preprečiti ponovno krvavitev in zaplete. Nevrokirurška oskrba anevrizem je bila uvedena v 30. letih 20. stoletja. V 90. letih 20. stoletja so pričeli z manj invazivno metodo. Pri njej pristopijo skozi velike žile (največkrat skozi stegensko arterijo) in anevrizmo napolnijo s kovinskimi zankami (»Guglielmi Detachable Coil«).[2]
SAK je oblika možganske kapi in predstavlja 1–7 % kapi. [3] To nujno stanje lahko vodi v smrt ali hudo invalidnost, četudi se zelo hitro prepozna in zdravi. Skoraj polovica vseh bolnikov s SAK umre. 10–15 % bolnikov umre, preden dosežejo bolnišnico.[2] Tisti, ki preživijo, imajo pogosto nevrološko ali kognitivno okvaro.[4]
Vzroki spontane SAK[uredi | uredi kodo]

Vzroki spontane SAK so:
- razpočena možganska anevrizma (75–80 % spontane SAK),
- možganska arteriovenska malformacija (AVM),
- vaskulitisi, ki zajemajo živčni sistem,
- tumor, ki zakrvavi (redek vzrok),
- disekcija možganskih arterij (karotidna in vertebralna arterija),
- razpok majhne povrhnje arterije,
- tromboza duralnih sinusov,
- motnje strjevanja krvi,
- spinalna AVM (predvsem v predelu vratne in zgornje prsne hrbtenjače),
- apopleksija hipofize.[1]
SAK neznane etiologije se pojavlja v 14 do 22 %.
Epidemiologija[uredi | uredi kodo]
Incidenca anevrizmatske SAK je 6–10/100.000 prebivalcev. Približno 10 % bolnikov umre, preden dosežejo bolnišnico. Ponovna krvavitev je najpogostejši vzrok nadaljnje smrtnosti pri SAK. Pri 15–20 % bolnikov, pri katerih se po prvi krvavitvi ne ukrepa, pride v obdobju 14 dni do ponovne krvavitve. Zato je pomembno svežo anevrizmo čim prej oskrbeti. 8 % bolnikov kljub oskrbljeni anevrizmi umre, saj doživijo vazospazem.
Po zaključenem zdravljenju razpočene možganske anevrizme in SAK ima približno 30 % bolnikov nevrološke izpade, večinoma zaradi vazospazma. Približno polovica bolnikov umre prvi mesec po SAK, približno ena tretjina preživelih ima »dober izhod«.
Skupna umrljivost pri SAK je okrog 45 %. Dve tretjini bolnikov, ki imajo uspešno oskrbljene anevrizme, se nikoli ne vrne na isto delovno mesto, prav tako nimajo iste kvalitete življenja. Bolniki, starejši od 70 let, imajo precej slabši izhod bolezni, saj je smrtnost v prvih nekaj dneh 10 %.
SAK zaradi razpoka možganske anevrizme je najpogostejša med 55. in 60. letom starosti. 20 % se jih pojavi med 15. in 45. letom starosti. Med spanjem nastane približno 30 % SAK zaradi razpoka anevrizme. Polovica bolnikov govori o »svarilnih simptomih«. Ti nastopijo od 6 do 20 dni pred SAK. V 20 do 40 % SAK spremlja znotrajlobanjska krvavitev, v približno 30 % so prisotne krvavitve v možganske prekate, subduralni hematom pa se pojavlja v 2 do 5 %.[1]
Dejavniki tveganja za SAK[uredi | uredi kodo]
Dejavniki tveganja za SAK so:
- povišan krvni tlak,
- peroralna kontracepcija,
- zloraba različnih snovi (tobak, kokain, alkohol),
- nihanja krvnega tlaka,
- nosečnost in porod.
Povišano tveganje[uredi | uredi kodo]
Tveganje za SAK je nekoliko povišano:
- med ledveno punkcijo in možgansko angiografijo pri bolnikih, ki imajo možgansko anevrizmo,
- pri starejših bolnikih.[1]
Pri določenih boleznih je pojav možganskih anevrizem pogostejši kot pri normalni populaciji:
- policistična bolezen ledvic,
- fibromuskularna displazija,
- arteriovenska malformacija,
- bolezen »moya-moya«,
- sindrom Ehles Danlos tip 4,
- Marfanov sindrom,
- genetska predispozicija,
- arterioskleroza,
- bakterijski endokarditis.[1]
Klinični znaki SAK[uredi | uredi kodo]
Nenadni hud glavobol je prvi in najpomembnejši znak. Navadno ga spremljajo bruhanje, bolečina v vratu (meningizem) in fotofobija. Včasih se bolniki onesvestijo, vendar se lahko določenim bolnikom kasneje zavest povrne. Možni so žariščni izpadi možganskih živcev (na primer pareza okulomotornega živca zaradi pritiska anevrizme, ki povzroča dvojni vid in/ali povešenje veke. Nekateri bolniki imajo zaradi krvi v subarahnoidnem prostoru, ki draži ledvene živce, bolečine v križu.[1]
Glavobol je najpogostejši simptom. Pri SAK zaradi razpoka možganske anevrizme se pojavi v 97 % primerov. Navadno je izredno močan. Bolniki ga opisujejo kot najhujši glavobol v življenju in praviloma se pojavi nenadoma. Glavobol lahko tudi popusti, zato nekateri bolniki ne poiščejo pomoči. To je »opozorilni glavobol«, ki se pojavi pri 30 do 60 % bolnikov s SAK. Kadar je glavobol izredno močan, ga spremlja izguba zavesti.
SAK se kaže tudi z meningizom, ki nastane od 6 do 24 ur po krvavitvi. Bolniki imajo trd tilnik, lahko sta pozitivna znaka po Kerningu ali Bruzinskem.[1]
SAK spremljajo tudi drugi znaki:
- povišan krvni tlak,
- žariščni nevrološki izpadi,
- koma (nastane zaradi kombinacije povišanega znotrajlobanjskega tlaka, poškodbe možganskega tkiva zaradi znotrajparenhimske krvavitve, hidrocefalusa, difuzne ishemije in epileptičnega napada).
- okularna krvavitev (kaže se s tremi znaki: subhilaoidna krvavitev, intraretinalna krvavitev in krvavitev s steklovino – Tersonov sindrom).[1]
Diagnostične preiskave pri SAK[uredi | uredi kodo]

Pri sumu na SAK zaradi razpoka možganske anevrizme je metoda izbora CT preiskava glave. V obdobju 48 ur v več kot 95 % primerov pokaže, če gre za SAK. Kri se pokaže kot povečana gostota; v subarahnoidnih prostorih se jo vidi kot belo vsebino.
Informacije, ki jih daje preiskava CT:
- velikost prekatov (hidrocefalus se pojavi v skoraj 20 % SAK zaradi razpoka anevrizme),
- prisotnost hematoma (znotrajmožganska krvavitev, krvavitev v prekat, subduralna krvavitev),
- infarkt,
- količina krvi v cisternah (pomemben progostnični dejavnik za kasnejši vazospazem),
- pri multiplih anevrizmah lahko glede na lokacijo večine krvi v subarahnoidnem prostoru poda določeno informacijo, katera anevrizma je zakrvavela.
Če je CT negativen, se pri bolniku opravi ledvena punkcija. Če gre za SAK, je za ledveno punkcijo značilno:
- velik pritisk in krvav likvor,
- če je likvor ksantohromen, je krvavitev stara od enega do dveh dni,
- povišana je koncentracija beljakovin,
- koncentracija glukoze je navadno normalna ali pa je znižana,
- v likvorju so prisotni številna eritrociti.
Zniževanje IKP z ledveno punkcijo zahteva posebno previdnost. Včasih lahko punkcija privede do ponovne krvavitve zaradi zvišanja transmuralnega tlaka. Pri ledveni punkciji ob sumu na SAK je dobro uporabiti majhno iglo in odstraniti le nekaj mililitrov krvi. Ko s preiskavo CT ali z ledveno punkcijo dokažejo SAK in postavimo sum na razpok možganske anevrizme, se opravi štirižilno možgansko angiografijo, ki je zlati standard za odkrivanje možganskih anevrizem in jih zanesljivo prikaže od 80 do 85 %.
Pri angiografiji najprej pregledajo žilo, kjer pričakujejo anevrizmo. Angiografija hkrati pokaže prisotnost vazospazma.
Digitalno subtrakcijsko angiografijo v zadnjem času nadomešča CT angiografija (CTA), ki v več kot 90 % pokaže anevrizmo, njeno velikost in položaj. CTA in rekonstrukcija omogočata prikaz natančnega tridimenzionalnega modela anevrizme, kar je zelo pomembno pred kirurškim posegom. Magnetnoresonančna angiografija se uporablja za odkrivanje hladnih anevrizem.[1]
Klasifikacija SAK[uredi | uredi kodo]
Obstaja več ocenjevalnih lestvic. Po vsem svetu se za ocenjevanje stanja zavesti uporablja Glasgowska lestvica kome (GCS). Za ocenjevanje SAH so na voljo tri specializirane lestvice. Višji seštevek je povezan s slabšim izidom.[5] Te lestvice so izpeljali z retrospektivnim ujemanjem značilnosti bolnikov in izidom bolezni.
Prvo lestvico sta leta 1968 opisala Hunt in Hess:[6]
| Stopnja | Znaki in simptomi | Preživetje |
|---|---|---|
| 1 | Asimptomatski ali šibek glavobol in mila togost tilnika | 70% |
| 2 | Zmeren do hud glavobol, tog tilnik, brez nevroloških izpadov, razen paralize možganskih živcev | 60% |
| 3 | Zaspanost, minimalen nevrološki izpad | 50% |
| 4 | Stupor, zmerna do huda hemipareza, možna je zgodnja decerebracijska rigidnost in vegetativne motnje | 20% |
| 5 | Glokoka koma, decerebracijska rigidnost, umiranje | 10% |
Fisherjeva lestvica klasificira izgled SAK na posnetku CT.[7]
| Stopnja | Izgled krvavitve |
|---|---|
| 1 | Ni vidna |
| 2 | Širina znaša manj kot 1 mm |
| 3 | Širina znaša več kot 1 mm |
| 4 | Difuzna ali pa je ni, vendar s krvavitvijo v možganske ventrikle ali v možganski parenhim |
To lestvico je prilagodil Classen s sodelavci. Sedaj odraža dodatno tveganje glede na velikost SAH in pridruženo krvavitev v ventrikle (IVK) (0 - nič, 1 - minimalna SAK z/brez IVK, 2 - minimalna SAK z IVK, 3 - široka SAK z/brez IVK, 4 - debela SAK z IVK).[8]
Klasifikacija Svetovnega združenja nevrokirurgov (The World Federation of Neurosurgeons, WFNS) pri oceni hudosti simptomov upošteva GCS in žariščne nevrološke izpade.[9]
| Stopnja | GCS | Žariščni nevrološki izpad |
|---|---|---|
| 1 | 15 | Odsoten |
| 2 | 13–14 | Odsoten |
| 3 | 13–14 | Prisoten |
| 4 | 7–12 | Prisoten ali odsoten |
| 5 | <7 | Prisoten ali odsoten |
Oskrba bolnikov s SAK[uredi | uredi kodo]
Najpomembnejši cilj je preprečiti ponovno krvavitev. To storimo s stabilizacijo bolnika. Lahko se pojavi hidrocefalus. Akutni je navadno obstruktivni in nastane, ker krvni strdek onemogoča pretok likvorja. V kasnejši fazi je hidrocefalus navadno komunikantni. Pojavi se zaradi toksičnega učinka razgradnih produktov krvi na arahnoidne granulacije.
Navadno se nekaj dni po SAK pojavi zapozneli ishemični nevrološki izpad. Običajno ga pripisujejo vazospazmu. Hkrati se lahko pojavi hiponatriemija s hipovolemijo, globoka venska tromboza ali pljučna embolija. Pogosti so tudi epileptični napadi.
Po ustrezni nevrološki oceni bolnika s sumom ali dokazano SAK sprejmejo v sobo za intenzivno nego in ga natančno nadzorujejo. Najprej je treba uravnavati povišan krvni tlak. Idealen sistolični krvni tlak naj bi bil med 120 in 150 mmHg. Komatozni bolniki morajo biti intubirani. Smiselno je monitorirati IKP preko znotrajlobanjske parenhimske sonde. Če je potrebno, se bolniku vstavi zunanjo prekatno drenažo, vendar iztok likvorja ne sme biti prehiter.

Dokler anevrizma ni oskrbljena, se priporoča zmerna hiperhidracija z manjšo hemodilucijo in zmernim dvigom krvnega tlaka. To naj bi preprečevalo pojav vazospazma. Bolniki potrebujejo kardiološki nadzor, saj SAK lahko povzroči motnje ritma. Na EKG-ju se pojavi podaljšan interval QT, elevacija ali depresija ST ter široki ali obrnjeni valovi T. Včasih se pojavi tudi prekatno migetanje.
Zaradi diureze in natriureze se pri SAK pogosto pojavita hipovolemija in hiponatriemija. To je »cerebral salt wasting syndrome«, za katerega je značilen nizek volumen izvencelične tekočine. Zdravljenje slednjega zahteva pazljivost. Z infuzijami kristaloidov ali koloidov zdravijo hipovolemijo. Hiponatriemijo zdravimo z dodatnim peroralnim vnosom soli ali s hipertonično fiziološko raztopino.[1]
Možganski vazospazem[uredi | uredi kodo]
Najpogosteje se pojavlja po razpoku možganske anevrizme in SAK. Pojavi se lahko tudi pri znotrajlobanjskih krvavitvah, krvavitvi v prekate zaradi AVM in pri SAK neznane etiologije, po poškodbi glave, nevrokirurških posegih, po ledveni punkciji. Pri bolnikih, ki preživijo SAK, je možganski vazospazem najznačilnejši vzrok obolevnosti in umrljivosti. Navadno nastane 3. dan po krvavitvi. Njegov maksimalen potek je 6 do 8 dan po SAK. Umiri se navadno 2 tedna po SAK. Včasih traja 3 do 4 tedne. Spreminja se glede na intenziteto, ki jo lahko predvidimo glede na količino krvi v subarahnoidnih prostorih, vidno na posnetkih CT. Z nastankom vazospazma korelira ocena po lestvici Hunt in Hess. Pri starejših bolnikih in kadilcih je incidenca višja. Povišan krvni tlak je dejavnik tveganja za nastanek vazospazma.[1]
Vzrok nastanka vazospazma ni točno znan. Predvidevajo, da razpadli produkti krvavitve reagirajo z žilno steno, ki se skrči in povzroči vazospazem.[1]
Oblike vazospazma[uredi | uredi kodo]
Klinični vazospazem je zapoznel žariščni ishemični deficit po SAK. Radiografski vazospazem se kaže z zoženimi lumni arterije pri možganski angiografiji. Diagnoza se postavi po primerjanju s prejšnjo angiografijo, kjer je bila širina žil večja oz. normalna.
Simptomatski vazospazem opisuje klinični vazospazem, ki ustreza področju radiografskega vazospazma, ki ga vidimo na angiogramu.
Za ugotavljanje vazospazma se uporablja transkranialna Dopplerska metoda. Občasno uporabljajo tudi EEG ter pregled pretok krvi skozi možgane.[1]
Zdravljenje vazospazma[uredi | uredi kodo]
Najprej je treba izključiti ostale vzroke, ki lahko povzročijo zoženje zavesti. To so hidrocefalus, možganski edem, epilepsija, hiponatriemija, hipoksija in sepsa. Pri hujšem vazospazmu je smiselno opraviti štirižilno možgansko angiografijo ali transkranialni Doppler. Nastanka vazospazma ni mogoče preprečiti s čimprejšnjo kirurško ali endovaskularno oskrbo anevrizme. Zgodnja kirurška oskrba anevrizme pa omogoči čimprejšnje zdravljenje vazospazma.[1]
Možnosti zdravljenja so:
- neposredna farmakološka arterijska dilatacija
- relaksacija gladkih mišic (blokatorji kalcijevih kanalčkov, antagonisti endotelijskih receptorjev),
- simpatolitiki,
- znotrajarterijski papaverin.
- posredna mehanična arterijska dilatacija,
- posredna arterijska dilatacija – uporaba hiperdinamične terapije,
- cervikalna simpatektomija,
- odstranitev potencialnih povzročiteljev vazospazma.
- Odstranitev krvi, na primer med samo operacijo, ki pa ne prepreči vazospazma v celoti.
- Zunanja likvorska drenaža odstranjuje kri.
- Izboljšanje reoloških lastnosti krvi v žilah z izboljševanjem perfuzije ishemičnih področij (plazma, albumini, manitol).[1]
Najpogosteje se uporablja t. i. hiperdinamična terapija, ki je znana kot terapija 3H – hipervolemija, hipertenzija in hemodilucija. S povečanjem krvnega volumna inducirajo arterijsko hipertenzijo. To terapijo se sme uvesti le pri bolnikih z oskrbljeno anevrizmo. Za volumsko ekspanzijo uporabljajo najpogosteje izotonične kristaloide. Za izboljšanje ishemičnih simptomov občasno uporabljajo vazopresorje (dopamin). Zapleti hiperdinamične terapije so povišanje IKP in povečanje možganskega edema. Lahko pride do hemoragičnega infarkta. Zunajlobanjski zapleti vključujejo pljučni edem, hiponatriemijo, srčni infarkt.
Blokatorji kalcijevih kanalčkov (kalcijevi antagonisti) blokirajo počasne kanalčke in tako preprečujejo pritok kalcija. To zmanjšuje kontrakcijo gladkih mišic in srčne mišice. Učinek teh zdravil je verjetno bolj nevroprotektiven, kot pa bi preprečevala vazospazem. Nimodipin se uporablja najpogosteje. Stranski učinki so sistemska hipotenzija, ledvična odpoved in pljučni edem.[1]
Možganske anevrizme[uredi | uredi kodo]
Prevalenca možganskih anevrizem je približno 5 %. Natančna patofiziologija njihovega nastanka ni znana. Znano pa je, da možganske krvne žile vsebujejo manj elastina v tuniki mediji in adventiciji, ki je tudi tanjša. To in potek večjih možganskih žil v subarahnoidnem prostoru, kjer imajo malo okolnega opornega vezivnega tkiva, lahko vodi k predispoziciji za nastanek anevrizem. Navadno anevrizme nastanejo na razcepiščih. Drugi vzroki so še prirojene predispozicije in hipertenzivne oz. aterosklerotične okvare žil. Anevrizme so lahko embolične, vzrok mikotičnih anevrizem je vnetje, vzrok travmatskih pa poškodba. Najpogostejše so vrečaste ali sakularne anevrizme. Pojavijo se na vrhu večjih razcepišč žil, kjer je področje maksimalnega hemodinamskega stresa. Čim bolj periferno se nahaja anevrizma, tem večja verjetnost je, da je vzrok njenega nastanka ali poškodba ali okužba. Vretenaste anevrizme najpogosteje nastajajo v vertebrobazilarnem sistemu. Od 85 do 95 % vrečastih anevrizem se nahaja v karotidnem sistemu. Od tega jih je 30 % v področju sprednje komunikantne arterije, 25 % v področju zadajšnje komunikante arterije in 20 % v področju srednje možganske arterije. 20 do 30 % bolnikov z anevrizmami ima multiple anevrizme.
Anevrizme najdejo šele, ko se razpočijo in povzročijo krvavitev. Najpogosteje pride do SAK. Možna je tudi znotrajmožganska krvavitev (20 do 40 %), krvavitev v prekate (30 %) in subduralna krvavitev (2 do 5 %).
Anevrizme lahko povzročajo težave in simptome tudi zaradi svoje velikosti (»mass effect«):
- gigantske anevrizme lahko povzročijo kompresijo možganskega debla, ki povzroča hemiparezo ali možganske nevropatije,
- manjša krvavitev – opozarjajoč glavobol,
- manjši infarkti ali predhodna ishemija,
- epilepsija,
- glavobol brez krvavitve,
- naključno odkrite t. i. hladne anevrizme (npr. na preiskavah CT ali MRI).[1]
Zdravljenje možganskih anevrizem[uredi | uredi kodo]

Kondicija bolnika (stanje zavesti, nevrološki izpadi), anatomija anevrizme in sposobnost kirurga oz. interventnega radiologa pogojujejo izbor zdravljenja anevrizme. Obstajata endovaskularno in kirurško zdravljenje anevrizem.[1]
Endovaskularno zdravljenje[uredi | uredi kodo]
To zajema več možnosti. Najpogosteje se uporabljajo metode, s katerimi se trombozira anevrizmo oziroma se jo napolni od znotraj. Najpogosteje se uporabljajo majhne platinaste zavite zanke (»Guglielmi detachable coils«). Z njimi napolnijo anevrizmo in povzročijo njeno trombozo. Endovaskularno metodo se navadno izbere za oskrbo anevrizem zadnjega obroka. Ta poseg najpogosteje opravi intervencijski nevroradiolog.[1]
Kirurško zdravljenje[uredi | uredi kodo]
Med operacijo si kirurg prikaže anevrizmo. Treba je prikazati proksimalno oz. dovodno žilo, ki lahko nato med operacijo začasno izključijo iz obtoka z začasno sponko. Treba je prikazati tudi distalne žile, kjer lahko prav tako postavijo sponke. Cilj kirurškega zdravljenja je postaviti sponko na vrat anevrizme, s čimer anevrizmo izključijo iz obtoka.
Prednost kirurškega zdravljenja je, da lahko med operacijo odstranijo morebiten hematom, krvavitev in sperejo subarahnoidni prostor. Ob predrtju lamine terminalis lahko v tretji prekat spustijo likvor in zmanjšujejo nastanek kasnejšega hidrocefalusa. Za kirurško zdravljenje so najprimernejše anevrizme na srednji možganski arteriji. Kirurško zdravijo tudi anevrizme, kjer je poleg SAK prisoten še večji znotrajmožganski hematom in tiste, ki so zaradi svojih lastnosti (premajhne ali pa imajo preširok vrat) niso primerne za endovaskularno zdravljenje.
Vsakega bolnika je treba oceniti, ali je primeren za t. i. hitro zdravljenje oz. poseg, kar se šteje za zdravljenje manj kot 48 ur po krvavitvi. Glavna argumenta za hitro zdravljenje sta čim prej izključiti možnost ponovne krvavitve in zdravljenje vazospazma. Najprimernejši so bolniki, katerih ocena po Huntu in Hessu znaša manj kot 3 in so v dobri zdravstveni kondiciji. Čim prej je treba operirati bolnike z obsežno SAK. Takoj je treba ukrepati v primeru ponovne krvavitve.
Kasnejše kirurško ukrepanje (od 10 do 14 dni po SAK) pride v poštev, kadar je bolnik v slabi kondiciji, pri starejših bolnikih, pri bolnikih s slabo nevrološko oceno (Hunt in Hesse > 4), pri težko dostopni lokaciji anevrizme, ali zaradi same lege anevrizme ali zaradi prisotnosti aktivnega vazospazma. Nagibajo se k čim hitrejši oskrbi anevrizme, vendar so mnenja glede časovne oskrbe anevrizem deljena.[1]
Neavrizmatska SAK oz. SAK neznane etiologije[uredi | uredi kodo]
V 7 do 10 % primerov ne najdejo vzroka SAK. To so »spontane SAK«. Vzrok za to so lahko anevrizme, ki jih s preiskavami ne morejo prikazati. Včasih je angiografija neadekvatna. Včasih je anevrizma v času preiskave že obliterirana s trombusom ali pa je premajhna, da bi jo prikazali z diagnostičnimi preiskavami. V tem primeru ponavljajo radiološke preiskave.
Prava neavrizmatska SAK se imenuje pretrunkalna SAK ali perimenzecefalna krvavitev. Kri se nahaja v interpedunkularnih ali premedularnih cisternah. Bolniki tožijo o hudem glavobolu, meningizmu, fotofobiji in navzei. Redko izgubijo zavest. Treba je opraviti štirižilno možgansko angiografijo in jo ponavljati, da izključijo morebitno anevrizmo.[1]
Sklici[uredi | uredi kodo]
- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 Bunc G; Voršič M; Milojković V (2010). Strojnik T (ur.). Izbrana poglavja iz nevrokirurgije. Maribor: Medicinska fakulteta.
- ↑ 2,0 2,1 2,2 van Gijn J; Kerr RS; Rinkel GJ (2007). »Subarachnoid haemorrhage«. Lancet. 369 (9558): 306–18. doi:10.1016/S0140-6736(07)60153-6. PMID 17258671.
- ↑ Feigin VL; Rinkel GJ; Lawes CM; in sod. (2005). »Risk factors for subarachnoid hemorrhage: an updated systematic review of epidemiological studies«. Stroke. 36 (12): 2773–80. doi:10.1161/01.STR.0000190838.02954.e8. PMID 16282541.
- ↑ Suarez JI; Tarr RW; Selman WR (Januar 2006). »Aneurysmal subarachnoid hemorrhage«. New England Journal of Medicine. 354 (4): 387–96. doi:10.1056/NEJMra052732. PMID 16436770.
- ↑ Rosen D; Macdonald R (2005). »Subarachnoid hemorrhage grading scales: A systematic review«. Neurocritical Care. 2 (2): 110–8. doi:10.1385/NCC:2:2:110. PMID 16159052.
- ↑ Hunt W; Hess R (1968). »Surgical risk as related to time of intervention in the repair of intracranial aneurysms«. Journal of Neurosurgery. 28 (1): 14–20. doi:10.3171/jns.1968.28.1.0014. PMID 5635959.
- ↑ Fisher C; Kistler J; Davis J (1980). »Relation of cerebral vasospasm to subarachnoid hemorrhage visualized by computerized tomographic scanning«. Neurosurgery. 6 (1): 1–9. doi:10.1097/00006123-198001000-00001. PMID 7354892.
- ↑ Claassen J; Bernardini GL; Kreiter K; in sod. (september 2001). »Effect of cisternal and ventricular blood on risk of delayed cerebral ischemia after subarachnoid hemorrhage: the Fisher scale revisited«. Stroke. 32 (9): 2012–20. doi:10.1161/hs0901.095677. PMID 11546890.
{{navedi časopis}}: Vzdrževanje CS1: samodejni prevod datuma (povezava) - ↑ Teasdale G; Drake C; Hunt W; Kassell N; Sano K; Pertuiset B; De Villiers J (1988). »A universal subarachnoid hemorrhage scale: report of a committee of the World Federation of Neurosurgical Societies«. Journal of Neurology, Neurosurgery, and Psychiatry. 51 (11): 1457. doi:10.1136/jnnp.51.11.1457. PMC 1032822. PMID 3236024.
